חוט שדרה
מנהלי קהילה


מובילי קהילה

פצעי לחץ - כל הפרטים
איך נוצרים פצעי לחץ ולמה הם מסוכנים? מי החולים בסיכון לפתח אותם? איך נמנעים מפצעי לחץ? ואם התפתחו – כיצד מטפלים בהם? מדריך
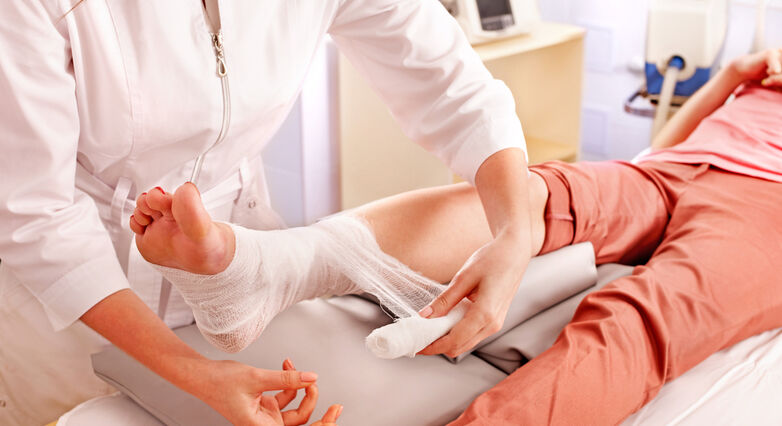
פצעי לחץ הם פצעים שנגרמים כתוצאה משכיבה או ישיבה ממושכת ללא תזוזה. בפצע הלחץ נוצר אזור נמקי ברקמת העור הרכה הנדחסת בין המשטח עליו שוכב הנפגע לזמן ממושך – מזרן, מיטה או מושב כלשהו – לבין רקמת העצם.
פצעי לחץ מהווים בעיה רפואית משמעותית עבור חולים מאושפזים שמרותקים למיטתם, בעיקר קשישים השוהים בשכיבה ממושכת בביתם, במוסדות סיעודיים ובבתי אבות וכן חולים המאושפזים עם פגיעות קשות שמוגבלים בתנועה לתקופה ממושכת – כמו נפגעי טראומה ובייחוד נפגעי חוט שדרה.
פצעי לחץ רבים הם קשיי ריפוי, כלומר מתרפאים באיטיות או שאינם מתרפאים - אלא נעשים כרוניים ונותרים לכל החיים. הצורך במניעה וטיפול בפצעי לחץ חיוני: פצעי לחץ עלולים לעכב את השיקום של נפגעים בשלב האקוטי, וכן לעתים פצעים אלה מהווים מקור להידבקות בזיהומים, לרבות זיהומים בעצמות. זיהומים אלה בסופו של דבר עלולים להוביל לפטירתו של הנפגע.
איך נוצרים פצעי לחץ?
פצעי לחץ נגרמים - על רקע שכיבה או ישיבה לאורך זמן וללא תזוזה - עקב מחסור בהגעת חמצן לרקמות שונות בגוף דרך מחזור הדם. במצב זה הרקמה שבה מתפתח לחץ למעשה "נחנקת", ונוצר פצע נמקי בשכבת העור שמעל לשכבת העצם עליה הופעל לחץ מתמשך.
הפצע נוצר לרוב בלחצים גבוהים באזורים שבהם עצם בולטת לוחצת על העור מהצד האחד, ומשטח כלשהו לוחץ על העור מהצד השני – לרוב מזרון, מיטה או מושב. פצעי לחץ נוצרים בעיקר בנקודות לחץ: בגב התחתון, העכוז, הרגליים והעקבים בכפות רגליים – לרבות באמצעות לחץ על עצמות הגב התחתון (עצם העצה, עצם העוקץ, עצם השת, שריר העכוז ותילי הירך בצדי האגן) ונקודות לחץ ברגליים (עצם העקב, עצם הקרסול, אצבעות וצידי כף הרגל).

פצעי לחץ נוצרים לרוב באזורים שבהם עצם בולטת לוחצת על העור מהצד האחד ומשטח כלשהו לוחץ על העור מהצד השני (צילום: shutterstock)
לעתים נוצרים פצעי לחץ כתוצאה מאביזרים רפואיים במקומות נוספים, למשל במקום בו הוחדרה צינורית, למשל פצעי לחץ בנחיר מצינורית זונדה או פצע לחץ בפתח השופכה או בירך מצנתר שלפוחית השתן.
פצעי לחץ מתרחשים לעתים כעבור שעות ספורות בלבד של שכיבה ללא תזוזה, והתפתחותם מואצת על רקע גורמי סיכון נוספים, לרבות שינויים פיזיולוגיים על רקע גיל או מחלה, מחלות רקע, מצב תפקודי, מצב תזונתי, מצב העור ואף תמיכה משפחתית וסוציאלית בנפגע.
בשלב הראשון בהתפתחות פצע לחץ מופיע אודם על גבי העור באזור התפתחות הפצע שאינו חולף למשך חצי שעה. בשלב השני מתפתח הפצע הנמקי. בשלבים השלישי והרביעי להתפתחות פצע לחץ – מעמיק הפצע וחודר לתוך רקמת העור ולבסוף מגיע עד לעצם או לשריר. בעת התפתחות פצע לחץ נוצר למעשה תהליך של קטבוליזם – פירוק בגוף, המלווה בפירוק ואובדן חלבונים, הרס רקמות ודלדול שרירים.
מי בסיכון לפתח פצעי לחץ?
ישנם אנשים שנמצאים בקבוצת סיכון להתפתחות פצע לחץ, להם מומלץ להקפיד על פעולות מניעתיות:
קשישים
קשישים המוגבלים ביכולת התזוזה נמצאים בסיכון להתפתחות פצעי לחץ. לפי מחקרים, כ-70% מפצעי הלחץ מתפתחים בקרב מבוגרים מגיל 70 ומעלה. בגיל הקשיש הנטייה לפתח פצעי לחץ גוברת גם עקב שינויי הגיל והזדקנות העור שהופך פחות גמיש ויותר קשיח, תוך אובדן של רקמות תת עוריות והיווצרות חיבור ישיר בין שכבת העור העליונה (האפידרמיס) לשכבה האמצעית (הדרמיס). כמו כן, בקרב קשישים חלה ירידה במערכת החיסונית והאטה בתהליך הטבעי של ריפוי הפצע וכן היצרות של כלי הדם על רקע טרשת עורקים שלרוב מחמירה עם העלייה בגיל, וכך פוחת זרם הדם לשכבת העור האמצעית וחלה האטה בתהליכי חילוף תאי העור.
נפגעי חוט שדרה
אנשים שנפגעים בחוט השדרה וסובלים משיתוק הופכים למוגבלים בתנועתם ולעתים מאושפזים בשכיבה לתקופה ממושכת, וללא תזוזה עלולים לפתח פצעי לחץ. אנשים עם פגיעות או מחלות בחוט השדרה גם סובלים מספסטיות – דהיינו עלייה חריגה במתח שריר – המעלה אף היא את הסיכון לפצעי לחץ.
אנשים עם מחלות נוירולוגיות פגיעות תחושתיות
אנשים ששוכבים או יושבים לאורך זמן ללא תזוזה וסובלים מפגיעה תחושתית נמצאים בסיכון לפתח פצעי לחץ – לרבות חולי סוכרת. מחלות הפוגעות במערכת העצבים המרכזית או במערכת העצבים הפריפרית מעלות אף הן את הסיכון לפצעי לחץ, בין השאר על רקע פגיעה בתחושתיות, לרבות מחלות דמנציה כגון אצלהיימר, שבץ מוחי, פרקינסון וטרשת נפוצה – וזאת על רקע שילוב של גורמי סיכון, לרבות קשיים בתפקוד המוטורי, פגיעות תחושתיות, ספסטיות והתכווצות של מפרקי הגפיים.
אנשים עם מחלות כלי דם
אנשים הסובלים מפגיעה באספקת דם לשכבת העור על רקע מחלות או פגיעות בכלי דם, לרבות פגיעות עורקיות, פגיעות ורידיות או פגיעות לימפטיות(Lymphatic) המקשות על הניקוז.
חולים סופניים
חולים סופניים המרותקים למיטותיהם – לרבות חולי סרטן בשלבים סופיים.
אנשים עם כשל חיסוני
אנשים הסובלים מירידה בתפקוד המערכת החיסונית עקב מחלה כרונית או זיהום נמצאים בסיכון לפתח פצעי לחץ עקב ירידה ביכולתו של הגוף לקדם תהליכי ריפוי לפצעים שנוצרו.
אנשים עם בצקות
אנשים הנוטים לפתח בצקות בגוף נמצאים בסיכון לפתח פצעי לחץ – עקב עלייה בסיכון של שכבת העור מתחת לבצקת לפתח פצע כתוצאה מלחץ ממושך, לרבות חולים במחלת כליה כרונית ואי ספיקת כליות, מחלות כרוניות של הכבד, אי ספיקת לב ותת פעילות של בלוטת התריס.
אנשים בתת תזונה
תת תזונה מעלה אף היא את הסיכון להתפתחות פצעי לחץ, ובייחוד תת תזונה בקרב מאושפזים בבתי חולים במחלקות לאשפוז ממושך ובקרב קשישים.
אנשים שנוטלים כדורי שינה
אנשים הנוטלים כדורי שינה כגון בנזודיאזפינים נמצאים אף הם בסיכון לפתח פצעי לחץ עקב הנטייה להימנע מתזוזה לאורך זמן, ובהם בעיקר קשישים וחולים כפי שפורטו ברשימה.
איך מונעים פצעי לחץ?
מאחר ופצעי לחץ לאחר שהתפתחו הם קשים לריפוי, ולעתים אף אינם מתרפאים והופכים לכרוניים לכל החיים, הרי שהמרכיב המרכזי במאבק בפצעי לחץ הוא במניעת הופעתם של הפצעים, וזאת תוך אימוץ מספר עקרונות חשובים וכן פעולות מונעות בקרב אנשים המרותקים למיטתם. בין ההמלצות להתנהגות מונעת פצעי לחץ:
- ביצוע שינויי תנוחה בשכיבה ובישיבה לפי לוח זמנים קבוע: לחולים שמאושפזים לאורך זמן לתקופה ממושכת עם שיתוק או חבלה – לרבות נפגעי חוט שדרה ונפגעים משותקים לאחר שבץ מוחי – יש לבצע שינוי תנוחה כל שעתיים של שכיבה במיטה, גם ביום וגם בלילה, כדי למנוע פצעי לחץ. לדברי רפעת עזאם, סגן אחות אחראית בממחלקה לשיקום שדרה בבית החולים השיקומי 'בית לוינשטיין' מקבוצת הכללית, "יש מחקרים שמצביעים על האפשרות לבצע שינוי תנוחה כל 3 שעות, אך זה דורש מזרון מתאים, לכן ההמלצה כיום היא להקפיד על תזוזה כל שעתיים. לחולים שמשתחררים לביתם עם שיתוק ברגליים בלבד – אנו מבצעים הדרכות כדי ללמדם איך להסתובב כל שעתיים לבדם במיטה".
- בעת ישיבה בכיסא גלגלים – יש לבצע שחרור לחץ (push ups) תוך הרמת העכוז כל 15-10 דקות למשך 30-20 שניות כדי להפחית לחץ.
- שימוש במזרונים, מושבים ומשטחים מיוחדים למניעת פצעי לחץ, הקרויים 'ויסקו-אלסטיים', שהם רכים יותר ומתאימים את עצמם ללחץ באמצעות שקיעה, ומקלים על הלחץ בעת שכיבה או ישיבה ממושכת. כיום רוב המזרונים והכריות הללו מבוססי חומרי ג'ל. כמו כן ישנם אביזרים מקלי לחץ כגון כרית מרפדת למניעת לחץ במפרקים בעת ישיבה על כיסא גלגלים, וכן ספוגים להגנה על העקבים והמפרקים שמיועדים בעיקר לחולים שהתפתח אצלם פצע לחץ באזורים אלה בדרגה נמוכה - כדי למנוע העמקה-החמרה של הפצע.
- הסרת רכיבים מהבגדים במצב של מוגבלות תנועתית, לרבות הסרת כפתורים ואבזמים שעלולים לגרום ללחץ ושימוש בבגדים שאינם עבים במיוחד.
- הסרת לחצים מעל מקומות מועדים לפצעים.
- מניעת יובש ושימון העור, למניעת סדיקה של עור יבש. לדברי עזאם, "תהליך השימון הוא למעשה גם תהליך עיסוי שמסייע בעידוד זרימת דם ועשוי למנוע פצעי לחץ או לזרז ריפוי של פצעים שנוצרו".
- מניעת רטיבות על העור. רטיבות עלולה להחמיר פצעי לחץ קיימים. ולכן, בעת בעיה של אי שליטה על סוגרים – יש להקפיד להחליף בגדים או טיטולים לאחר דליפת שתן.
- שמירה על היגיינה של העור וביצוע בדיקות קבועות לסימני אודם על העור, המומלצות לדברי עזאם אחת ליום בשעה קבועה.
- תזונה עשירה בקלוריות ובחלבונים בעת שכיבה ממושכת.
- הגנה מפני חום וקור, חבלות וגופים זרים.
מהם הסיבוכים האפשריים של פצעי לחץ?
פצעי לחץ עלולים להוביל לסיבוכים שונים:
- עיכוב בתהליכי השיקום של המאושפז – לרבות בקרב נפגעי חוט שדרה וקשישים והארכת משך האשפוז ותקופת ההחלמה.
- הידבקות בזיהומים עקב חדירת חיידקים מזהמים דרך הפצע. הזיהומים העיקריים בהם נדבקים אנשים עם פצעי לחץ הם זיהומים בחיידקים הקיימים על שטח העור, לרבות חיידקי סטרפטוקוק.
- פגיעה באיכות החיים של המטופל – לרבות אי נוחות, כאבים וקשיים נפשיים וסוציאליים המלווים לפצעי לחץ.
- עלייה פי 2 בסיכון לתמותה תוך 30 יום משחרור מאשפוז.
איך מעריכים חומרה של פצעי לחץ?
הטיפול בפצעי לחץ לאחר שנוצרו כולל את שלב הערכת הפצע וכן התאמת טיפול באמצעות חבישות ותרופות שונות, לשתי מטרות מרכזיות: ריפוי הפצע ומניעת פגיעה נוספת ברקמות.
בהערכה הראשונית למאושפז או מטופל שהתפתח אצלו פצע לחץ, יש לכלול בדיקת מחלות רקע מהן סובל המטופל, תיאור של תזונת המטופל בימים האחרונים (תזונה חסרה בחלבונים – למשל בהימנעות מביצים/ בשר – עלולה לעכב ריפוי פצעי לחץ), בדיקת אובדן משקל בששת החודשים האחרונים, בעיות בליעה, לעיסה, עיכול וספיגת מזון, בחילות, הקאות, שלשולים ועצירות. כמו כן יש לבצע הערכות של מצב נפשי, משפחתי וסוציאלי, בדידות חברתית ובעיות כלכליות. בנוסף, יש לבחון את התרופות שנוטל המטופל: תרופות שונות עלולות להעלות את הסיכון לעיכוב בריפוי פצעי לחץ, לרבות תרופות הגורמות לסיבוכים במערכת העיכול, יובש בפה וחוסר תיאבון, אשר פוגעות בספיגת רכיבי מזון חיוניים.
הערכת חומרתו של פצע הלחץ מסתמכת על מספר גורמים, לרבות מיקום, דרגה, צבע הפצע, עומס זיהומי במקום הפצע, ריח הנודף מהפצע, הפרשות מהפצע, מידת הכאב של הפצע ומצב העור סביב הפצע. פצע הלחץ נוטה לחדר לעומק העור, ואת חומרתו מסווגים לפי שכבות הרקמות המעורבות בפצע:
- דרגה 1: פצע בשכבה העילית של העור (האפידרמיס) – שסימניו הוא אודם שאינו חולף.
- דרגה 2: פצע בשכבה האמצעית של העור (הדרמיס) – שסימניו הם חסרים של עור.
- דרגה 3: פצע בשכבת התת עור – שסימן ההיכר העיקרי שלו הוא פצע שעובר את כל שכבות העור.
- דרגה 4: פצע שחדר והגיע לרקמת עצם/ שריר, שסימן ההיכר שלו הוא מעבר של כל שכבות העור ופגיעה בשריר וייתכן כי אף בעצם.
- פצע שלא ניתן לדירוג עקב שכבת גלד שחור או רקמה צהובה שממסכים את עומקו. הדרגה של פצע מסוג זה ניתנת לרוב רק לאחר ניקויו.
- פצע לחץ עמוק בצבע סגלגל שמצביע על התפתחות הפוכה – מעומק שכבות העור לכיוון השכבה העילית של העור.
בחינת צבעו של פצע הלחץ הכרחית לקביעת הטיפול. ככל שהפצע בצבע אדום בהיר, כך הדבר מעיד על רקמה חיה ועל היווצרות כלי דם חדשים שמזינים חמצן לפצע ומסייעים בהבראתו. כשפצע הלחץ אדום, יש הקוראים לו גם 'פצע נקי'. ככל שפצע הלחץ מכיל גוונים נוספים – הדבר מעיד על דרגה גבוהה יותר וחומרה קשה יותר המצריכה טיפול יותר מקיף בפצע. רקמות צהובות ושחורות מצביעות על רקמות מתות שמונעות את ריפוי הפצע והחלפתו ברקמה בריאה. צבע אדום כהה עשוי להצביע על דימום או זיהום במקום הפצע.
סימנים לזיהום בפצע הלחץ כוללים אדמומיות, כאבים, נפיחות וחום מקומי. ולעתים גם הפרשת נוזל סמיך וריח רע וחריף ממקום הפצע ודימומים באזור הפצע הניכרים בשינוי צבעו של הפצע מאדום בהיר לאדום כהה.
הפרשות מהפצע עשויות להיות דמיות, נסיוביות – על רקע התפתחות בצקת סביב הפצע, ולעתים מוגלתיות. הפרשות מרובות מהפצע עלולות לגרום לספיגת נוזלים סביב הפצע – מצב רפואי הקרוי 'מצרציה' (Maceration), ובמקרים אלה יש להחליף חבישות לעתים תכופות יותר ולבחור חבישות עם חומר שיותר סופג וסופח נוזלים. בדרגה 4 ניתן לעתים לראות סביב פצע לחץ חתיכות עצם המצביעות על חדירה של הפצע לשכבת עצם והתפוררותה.
הכאב הנלווה לפצע לחץ עשוי להיות מתמשך או בעל דפוס התקפי – המופיע במהלך טיפול מקומי או בשינויי תנוחה. דווקא פצעים בדרגות קשות יותר מלווים בהרס נרחב של העצבים ובאובדן תחושה ולכן פחות מלווים בכאב.
איך מטפלים בפצע לחץ?
כיום הגישה המקובלת לטיפול בפצעי לחץ היא גישה רב מערכתית שלוקחת בחשבון את הגורמים השונים שמגדילים את הסיכון להתפתחות הפצע – לרבות מצב רפואי, מצב תזונתי ומצב סוציאלי – ומתייחסת לכולם. במרכזים רפואיים רבים כבר אומצה גישה רב מערכתית הכוללת מספר אנשי צוות לטיפול במטופלים שהתפתחות אצלם פצעי לחץ, לרבות אחיות האמונות על הטיפול המקומי בפצע, מטפלים סיעודיים האמונים על שינויי תנוחה, רחצה, החלפת חיתולים ושמירה על היגיינת העור, וכן מטפלים שיקומיים, רופאים, דיאטניות לבירור מצב תזונתי, קלינאי תקשורת להערכת מנגנון הבליעה ועובדים סוציאליים.
הטיפול בפצע הלחץ כולל מספר פעולות:
ניקוי הפצע מזיהומים (הטריה)
יש להקפיד על שטיפת הפצע וניקויו. כיום נהוגים שלושה סוגים עיקריים של ניקוי, הקרוי בעגה המקצועית גם 'הטריה' (debridement): ניקוי כימי, ניקוי ביולוגי באמצעות רימות וניקוי כירורגי בהסרה של אזור הפצע הנעשית לרוב במחלקה, ברוב המקרים ללא צורך בהרדמה מאחר וממילא הנפגע סובל מירידה בתחושתיות באזור הפצע עקב פגיעה בסיבי עצבים או מחלה מקדימה. הטיפול ברימות ניתן על ידי רימות תולעי זבוב שגדלים במעבדה סטרילית. על כל פצע מונחות כ-300 רימות, ואלה אוכלות בצורה יעילה את הרקמה המתה ולא פוגעות ברקמה הבריאה סביב הפצע.
ניקוז מוגלה
כשמופיעים כיסים ותעלות של מוגלה בשולי הפצע, יש לפתוח אותם ולנקזם כדי למנוע מהם להפוך למושבות להצטברות חיידקים ומזהמים נוספים. לעיתים יש צורך לטפל במקביל באנטיביוטיקה למניעת התפתחות זיהומים. מתן אנטיביוטיקה ללא ניקוז כיסי המוגלה אינו מועיל לריפוי.
כשמתפתחים זיהומים ברקמות הרכות בשולי הפצע, למשל התפתחות צלוליטיס (דלקת ברקמה התת עורית) – יש לטפל באנטיביוטיקה.
הסרת רקמה צלקתית
יש להסיר רקמות צלקתיות בשולי הפצע.
משחות
לפני חבישת הפצע – לעתים מורחים אותו במשחה כדי להגן עליו, כשבשימוש רווח משחה מסוג 'בייבי פסטה' שמשמשת גם למריחה לתינוקות לפני הצמדה של חיתול חדש.
חבישות
יש לחבוש את פצע הלחץ בחבישה אטומה מתקדמת שמאפשרת כיום טיפול לכמה ימים ללא צורך בהחלפה. יש להשתמש בחבישות סופגות המונעות דליפת ריחות רעים שמופרשים מהפצע ואינן מכאיבות בהסרתן. במקרה של ריח חריף במיוחד המצביע על זיהום הפצע, ניתן להשתמש בחבישות המכילות פחם שסופח את הריח.
על החבישה להגן על אזור הפצע מפני חדירת זיהומים וכן לשמור על סביבה לחה ולמנוע התייבשות של הפצע המזיקה לתהליך הריפוי. יש להחליף חבישה בהתאם להנחיות, לרוב אחת ל-3-2 ימים. לדברי עזאם, "כשהפצע שטחי ולא מפריש – אפשר לרוב להחליף חבישה אחת לשלושה ימים, וכשהוא מוציא הפרשות – לרוב מחליפים כל יומיים". חבישות ארוכות טווח נדבקות לעור ומאפשרות לשים אותן גם לפני כניסה למקלחת. שימו לב, בעת החלפת חבישה חשוב לשטוף במים וסבון את פצע הלחץ לפני הצמדת תחבושת חדשה.
אמונה שהיתה רווחת בעבר כי ניתן להימנע מחבישת פצע הלחץ כדי לתת לו "לנשום" נדחתה במחקרים שהעלו כי חשיפת פצע הלחץ לאוויר הפתוח מעלה את הסיכון להידבקות במזהמים שונים שבאוויר.
העשרה תזונתית
העשרה תזונתית בחלבונים וקלוריות למטופלים שפיתחו פצעי לחץ ומוערכים במצב של 'תת תזונה'.
מכשיר ואקום
אחד הטיפולים לפצעים קשיי ריפוי שכלול כיום בסל הבריאות הממלכתי וניתן גם לפצעי לחץ הוא טיפול בלחץ שלילי בטכנולוגיה הקרויה VAC (קיצור שלVacuum Assisted Closure ), מכשיר ואקום שיוצר לחץ שלילי מבוקר ומדוד באזור הפצע באופן רציף למשך 23 שעות (קרוב ליממה), ומאפשר לשאוב את כל ההפרשות מהפצע. הטיפול מתאפשר הן במסגרת בית חולים והן בבית, מאחר ומכשיר הוואקום קטן ומאפשר התניידות של המטופל.
ניתוח
לעתים יש צורך להפנות מטופל עם פצע לחץ לניתוח פלסטי, בהתייעצות עם כירורג פלסטי, כשטיפולים אחרים אינם תורמים לקידום ריפויו של הפצע. עם זאת, החלופה של ניתוח פחות מומלצת כיום כטיפול לפצעי לחץ, מאחר וניתוח כרוך בסיכונים רבים כמו זיהומים, דימומים, הרדמה ופתיחה מחדש של הפצע, באופן שעלול להיות מסוכן עוד יותר מהפצע עצמו.
טיפול מערכתי בגורמי סיכון
לאלו שפיתחו פצעי לחץ נדרש לעתים טיפול מערכתי בגורמי סיכון שייתכן ותרצו להתפתחות הפצע, גורמים שעלולים גם להעלות את הסיכון להחמרתו או להתפתחות פצעים נוספים. בין טיפולים אלה נכללים: פתיחת כלי דם חסומים שמונעים אספקה מספקת של דם וחמצן לרקמות הפגועות, טיפול רפואי במחלות שמעלות את הסיכון להתפתחות בצקות, כגון מחלת כליה כרונית ואי ספיקת כליות, מחלות כרוניות של הכבד, אי ספיקת לב ותת פעילות של בלוטת התריס, מתן מנות דם לחולי אנמיה עם פצעי לחץ, מתן חמצן לחולים עם מחלות נשימתיות ופצעי לחץ, תמיכה סוציאלית לחזרה לסדר יום קבוע של הנפגע, עזרה בתפקודי יומיום ומניעת כאבים וכן תמיכה נפשית בנפגע למניעת חוסר שינה, דיכאון ובידוד חברתי.
בחן את עצמך: האם אתה עושה כל מה שצריך כדי למנוע פצעי לחץ?
בהכנת הכתבה סייע רפעת עזאם, סגן אחות אחראית בממחלקה לשיקום שדרה בבית החולים השיקומי 'בית לוינשטיין' מקבוצת הכללית
עדכון אחרון: ינואר 2018


alz
שלום.
מחפשת מטפל/ ת לטיפול בפצעי לחץ באזור פתח תקווה.
לאו צה
עוד אפשרות למנוע פצעי לחץ - בעיקר אצל חולים שמבלים שעות רבות בשכיבה - למרוח כל יום את האזור בתמיסת פולידין. "מתכון" של אמי, שהיתה אחות במחלקה כירורגית .