מתחם אפילפסיה
אפילפסיה: כל המידע
מהי אפילפסיה? מה התסמינים המאפיינים אותה? איך לנהוג במצב של התקף אפילפטי? כיצד מאבחנים אפילפסיה? ואלו טיפולים מוצעים לחולים? מדריך מקיף
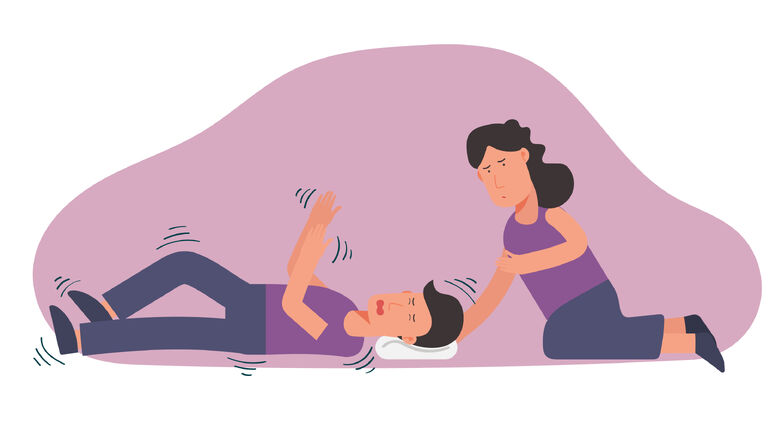
אפילפסיה (Epilepsy) ובעברית 'כפיון' היא הפרעה של מערכת העצבים המרכזית שבה ניכרת פעילות חשמלית משובשת מוגברת בתאי מערכת העצבים המרכזית שבמוח אשר גורמת להתקפים ספונטאניים, המאופיינים בפרכוסים והתנהגות לא רגילה, תחושות שונות ולעתים חוסר מודעות לסביבה. המדובר במחלה מורכבת שמהווה למעשה אוסף של תסמונות נוירולוגיות.
לדברי ד"ר פיראס פאהום, מנהל השירות לאפילפסיה ו-EEG במערך הנוירולוגי במרכז הרפואי תל אביב (איכילוב), "מחלת האפילפסיה אינה נדירה, וסובלים ממנה גברים ונשים, בכל הגילים ובכל קבוצות האוכלוסייה". לצד אפילפסיה כללית הוגדרו עשרות תסמונות אפילפטיות נדירות שמאפיינות בעיקר ילדים עם אפילפסיה.
התקפים אפילפטיים המתאפיינים בפרכוסים משתנים מחולה לחולה: בחלק מהמקרים הם מתבטאים במבט עמום למשך שניות ובחלקם מתבטאים בעיוותים חוזרים בידיים או ברגליים.
פרכוס חד פעמי לא מעיד בהכרח על המחלה, ולרוב נדרשים שני פרכוסים שאינם פרכוסי חום ולא ניתן להסבירם בגירוי חיצוני כלשהו כדי לאבחן אפילפסיה.
חלק מהחולים נזקקים לטיפול מתמשך לאורך שנים, אולם אצל חלקם נעלמים התקפי אפילפעם הזמן, באופן שמאפשר אף להפסיק בהדרגה את הטיפול.
השכיחות של אפילפסיה
השכיחות של אפילפסיה במדינות המערב נאמדת בכ-0.5% עד 1% מהאוכלוסייה. אפילפסיה עשויה להופיע בכל גיל, אך שכיחותה גבוהה יותר בקרב ילדים קטנים ומבוגרים ונמוכה יותר בגילי 40-20.
לפי דו"ח של מרכז המחקר והמידע בכנסת ממארס 2017 שריכז נתונים מארבע קופות החולים, חיים בישראל 81,795 איש שמאובחנים עם אפילפסיה, ושכיחות המחלה בארץ היא 0.9% עד 1% מהאוכלוסייה. מבין המאובחנים, 52% הם גברים, נתון שמעיד על פיזור דומה בין המינים, וכחמישית הם ילדים ומתבגרים עד גיל 18. לפי הערכות האגודה הישראלית לאפילפסיה (אי"ל) בישראל חיים כ-90 אלף חולים.
מדי שנה מדווח על 3,500 עד 3,900 אשפוזים בבתי חולים בגין אפילפסיה כאבחנה עיקרית המהווה את סיבת האשפוז ועוד כ-2,000 אשפוזים שבהם אפילפסיה מהווה אבחנה משנית.
מחקר ישראלי שנערך במכבי שירותי בריאות ונסמך על נתוני כלל הילדים בגילי 13-6 שנים המבוטחים בקופה, שממצאיו פורסמו במאי 2012 בכתב העת Journal of Child Neurology, אומד את שכיחותה של אפילפסיה ב-0.5% מהילדים בישראל – עם שכיחות עולה מגיל 6 (0.28%) לגיל 13 (0.65%).
5-1 לכל אלף תינוקות עשויים לפתח 'פרכוסים נאונטליים' (Neonatal Seizures) – המוגדרים כפרכוסים עד גיל ארבעה שבועות שלרוב מצריכים אשפוז ביחידה לטיפול נמרץ יילודים.
לפי נתוני ארגון הבריאות העולמי (WHO) לשנת 2024, בעולם חיים כ-50 מיליון חולי אפילפסיה שהופכים אותה לאחת המחלות הנוירולוגיות השכיחות. קרוב ל-80% מהחולים חיים במדינות עניות. לפי הארגון, כ-70% מהאנשים עם אפילפסיה יכולים לחיות ללא התקפים אפילפטיים, במידה ויאובחנו ויטופלו תרופתית באופן הולם.
תסמיני המחלה
התקפים אפילפטיים או פרכוסים (Seizures) הם אפיזודות שמתאפיינות בפעילות חשמלית מוגברת וחולפת של תאי מערכת העצבים במוח, ועשויים להתבטא בתסמינים שונים שמעידים על פעילות מוחית משובשת. בין התסמינים שאנשים עם אפילפסיה עשויים להציג נמנים:
- בלבול זמני
- בהייה
- עיוותים ותנועות לא רצוניות ולא נשלטות בידיים וברגליים ובאזורים נוספים – כמו העפעפיים
- אובדן מודעות או אובדן הכרה
- תסמינים פסיכיאטריים, לרבות חרדה ותחושות "דג'ה וו"
התסמינים משתנים מחולה לחולה, בהתאם לסוג ההתקפים וחומרתם.
סוגים של אפילפסיה
לפי הליגה הבינלאומית למניעת אפילפסיה (ILAE), נהוג לסווג את התקפי האפילפסיה לשלוש קטגוריות מרכזיות בהתאם למקור השיבוש בפעילות החשמלית המוחית, כפי שנצפה בבדיקות אא"ג (EEG):
* פרכוסים כלליים
פרכוסים כלליים (Generalized Seizures) הם התקפים שמוקד התפרצותם במוח עשוי להשתנות מהתקף להתקף, והפעילות המוחית האפילפטית מפוזרת ברקמות מוח בשתי ההמיספרות המוחיות (השמאלית והימנית). הפרכוסים הכלליים מאפיינים יותר אפילפסיה בגיל הילדות.
ישנם מספר סוגים של התקפי אפילפסיה כלליים:
פרכוס טוני-קלוני (פרכוסים גדולים)
פרכוסים מסוג טוני-קלוני (Tonic-Clonic Seizures) המכונים גם 'פרכוסים גדולים' ובעבר היה נהוג לכנותם "גרנד מל" (Grand Mal) - הם השכיחים ביותר במחלת האפילפסיה ונחשבים ל"פרכוסים קלאסיים".
פרכוסים אלה מאופיינים בשני שלבים: השלב הטוני המאופיין בנוקשות שרירים שבו המטופל מאבד בפתאומיות את ההכרה ונופל וגופו נמתח, והשלב הקלוני שמתבטא בתנועות חזרתיות וברעד בגפיים, בצוואר ובראש, ובו המטופל עשוי להפריש קצף מהפה, לנשוך את הלשון ולאבד שליטה על הסוגרים. באופן קלאסי נשמעת צעקה בהופעת השלב הטוני, הנגרמת על ידי התכווצות שרירי בית החזה וסחיטת הראות.
פרכוס טוני-קלוני לרוב נמשך כ-3-2 דקות ואחריו המטופל מצוי עוד זמן מה במצב בלבולי (המכונה 'בלבול פוסטאיקטלי', Postictal Fugue). ישנם מצבים בהם השלב הקלוני מופיע לפני השלב הטוני.
לעתים מתפתחים פרכוסים טונים בלבד או קלונים בלבד, שהם לרוב פחות קשים בחומרתם מאשר פרכוס טוני-קלוני משולב.
פרכוס ניתוק (פרכוסים קטנים)
התקפי ניתוק (Absence Seizures) המכונים גם 'פרכוסים קטנים' מאופיינים בהתקפים קצרים של אובדן הכרה שנמשכים לרוב עד עשר שניות, המופיעים בגיל צעיר ולרוב נעלמים עם העלייה בגיל. הפרכוסים מלווים בהפסקה פתאומית של כל הפעילות המוטורית והמנטלית ובהייה, לעתים כשתנועות העיניים מכוונות כלפי מעלה, מצב שמהווה 'ניתוק מהסביבה'.
מחקרים מעריכים כי מקורם בחוסר בשלות מוחית ובהעדר סנכרון של אותות מוחיים שמקורם בגזע המוח ובתלמוס.
פרכוסים ניתוקיים עשויים להתפתח אצל חולים עם פגיעה מבנית מוחית, ובמקרה זה יסווגו 'פרכוסים ניתוקיים לא טיפוסיים' (א-טיפיים), ואלו לרוב מופיעים ביקיצה מהשינה או ברגעי נמנום ונוטים להישאר לפרקי זמן ממושכים.
כשפרכוסים ניתוקיים מלווים בתנועות אוטומטיות קלוניות – הם יסווגו כפרכוסים חלקיים מורכבים.
פרכוס אטוני (התקפי נפילה)
פרכוסים אטונים (Atonic Seizures) מתבטאים בהתקפי נפילה (Drop Attacks) ומתאפיינים באובדן חד של טונוס השרירים ואובדן הכרה ובנפילה פתאומית, והם עלולים להוביל לחבלות. פרכוסים אלה הם שהקנו למחלת האפילפסיה את כינוייה העממי "מחלת הנפילה".
התקף אטוני לרוב נמשך מספר שניות ומעלה את הסיכון לתאונות בית קשות. ילדים קטנים שסובלים מפרכוסים אטונים לעתים נדרשים לחבוש קסדה כדי להימנע מחבלות ראש. פרכוסים אטונים מאפיינים מאובחנים בין השאר גם בתסמונת האפילפטית 'לנוקס גסטו' (Lennox Gastaut Syyndrome).
פרכוס מיוקלוני
פרכוסים מיוקלונים (Myoclonic Seizures) מתאפיינים בהתכווצויות שרירים מהירות ותנועות בלתי רצוניות פתאומיות וקצרות, כשהביטוי עשוי להיות בתנועה יחידה או כרצף תנועות, בעיקר בגפיים. במצבים אלה עלולים ליפול חפצים מהידיים ולהוביל לתאונות.
מספר רב של מצבים נוירולוגים עשויים להתבטא בפרכוסים מיוקלונים, לרבות הפרעות בגזע המוח ובעמוד השדרה, מחלת קרויצפלד-יעקב ואף שבץ מוחי. כשמדובר בפרכוסים שמבטאים פעילות חשמלית מוגברת המפושטת בשתי המיספרות המוח – זו לרוב מעידה על אפילפסיה.
* פרכוסים מוקדיים-פוקאליים (פרכוסים חלקיים)
פרכוסים מוקדיים-פוקאליים (Focal Seizures) המכונים גם 'פרכוסים חלקיים' הם התקפים שממוקדים ברקמות המוגבלות להמיספרה אחת במוח (השמאלית או הימנית), לרוב במיקום דומה מהתקף להתקף אצל כל מטופל. אלה מהווים 60% עד 70% מהמקרים של אפילפסיה בגילי הבגרות.
התסמינים של פרכוסים אלה משתנים בהתאם למוקד הפרכוס. כך, למשל, פרכוס שמוקדו באזור מוחי שאחראי על התנועה יתבטא בתנועות בלתי רצוניות באחת הגפיים, ופרכוס שמוקדו באזור שאחראי על הראייה יתבטא בהפרעות/ הזיות ראייה.
ככלל, מבין ארבע אונות המוח, כשמוקד הפרכוס באונה הפרונטלית במוח – הוא לרוב יתבטא בתנועות גדולות בראש ו/או ברגליים; כשמוקד הפרכוס באונה הפריאטלית – הוא לרוב יתבטא בתסמינים חושיים (סנסוריים) ומוטוריים ותחושות כאב; כשהמוקד באונה הטמפורלית – הוא לרוב יתבטא בתסמינים חושיים הזיתיים, תסמינים במערכת העיכול ותנועות מוטוריות אוטומטיות בלתי רצוניות; וכשמוקד הפרכוס באונה האוקסיפיטלית – הוא לרוב יתבטא בתסמינים במערכת הראייה, לרבות הבזקי אור, ניצוצות והחזרי אור מחפצים.
ישנם מספר תתי סוגים לפרכוסים פוקאליים בהתאם לביטוי הקליני של ההתקף ולשינוי במצב ההכרה של המטופל.
פרכוסים מוקדיים עשויים להיות פשוטים או מורכבים.
פרכוס מוקדי פשוט
בפרכוס מוקדי פשוט (Simple Partial Seizure – ובקיצור SPS) המטופל מצוי בהכרה מלאה ומודע למתרחש. פרכוסים מוקדיים פשוטים עשויים להיות מלווים בתחושת 'אאורה' בתחילת ההתקף, בדומה לזו שמאפיינת מיגרנה.
פרכוס מוקדי מורכב
בפרכוס מוקדי מורכב (Complex Partial Seizure – ובקיצור CPS) עשוי להתפתח גם שינוי במצב ההכרה עד לאמנזיה הגורמת למטופל לשכוח לחלוטין את האירוע שעבר. בפרכוס מוקדי מורכב המערב שינוי במצב ההכרה, המטופל לרוב בוהה ואינו מגיב לסביבה ועסוק בתנועות חזרתיות, לרבות בידיים/ בלעיסה בפה/ בהליכה במעגלים.
חלק מהתסמינים של פרכוסים מוקדיים עשויים להידמות להפרעות נוירולוגיות אחרות, כגון מיגרנות, הפרעת שינה מסוג נרקולפסיה (המתבטאת בהתקפי שינה פתאומיים) או הפרעה פסיכיאטרית.
בין סוגי הפרכוסים המוקדיים נמנים פרכוסים מוקדיים פשוטים מוטורים טונים (המתבטאים בתנועות איטיות וסיבוב הראש), קלונים (המתבטאים בתנועות חריגות בשפתיים והלשון ומצמוץ עיניים) ואפזיים (המתבטאים בהפרעה בדיבור מסוג אפזיה); פרכוסים מוקדיים פשוטים סנסורים – שמתבטאים בעיקר בשיבושים באחד החושים כגון ראייה, שמיעה, טעם או שיווי משקל; וכן פרכוסים המתבטאים בתסמינים במערכת העיכול, כמו בחילות, הקאות וכאבי בטן; ופרכוסים המתבטאים בעיקר בתסמינים פסיכיאטריים, לרבות אובדן זיכרון, הפרעות קוגניטיביות או הפרעות במצב הרוח – לרבות תסמיני חרדה, דיכאון, כעס ואף פרכוסי צחוק (המכונים בעגה המקצועית 'פרכוסים גלסטיים').
חלק מהפרכוסים המוקדיים מתפשטים עם הזמן לאזורי מוח נרחבים יותר ומובילים להתפתחות פרכוסים כלליים משניים, המתבטאים בפעילות חשמלית מוגברת בשתי המיספרות המוח.
פרכוסים לא מסווגים
מעבר לפרכוסים הכלליים והמוקדיים, בספרות המקצועית מתועדים גם שורה ארוכה של פרכוסים שלא ניתן לסווגם בהתאם לקטגוריות אלו, שכן לא ניתן לאפיין את האזור המוחי הפעיל במהלכם באמצעים המקובלים – דהיינו בדיקות אא"ג והדמיות MRI. פרכוסים אלה מכונים "לא מסווגים" (Unclassified Seizures), והם מתבטאים במאפיינים מוקדיים וכלליים לסירוגין.
יש לציין כי בספרות הרפואית מתועדים גם אירועים דמויי פרכוסים שנגרמים ממצב נפשי – תופעה המכונה PNES (קיצור של Psychogenic Nonepileptic Seizures) שעשויים להופיע גם אצל מי אינם סובלים מאפילפסיה.
כמו כן, ישנם פרכוסים שפורצים על רקע גירוי שאינו מעיד על בעיה מוחית – לרבות פרכוס על רקע היפוגליקמיה או היפרגליקמיה אצל חולי סוכרת, פרכוס על רקע שינויים חדים ברמות הנתרן (מלח) בדם, פרכוסים כתוצאה ממחלות זיהומיות, חבלות ראש, הרעלות וכשל לבבי.
**************
באשר למאפייני גיל, רוב הפרכוסים המאפיינים אפילפסיה עשויים להתפתח בכל גיל. בולטים כיוצאי דופן פרכוסים כלליים ניתוקיים ופרכוסים מיוקלונים שמופיעים לרוב אצל ילדים ונוער ופרכוסים כלליים אטונים א-סטטיים שמופיעים לרוב אצל תינוקות וילדים.
באשר למשך הפרכוסים, רוב סוגי הפרכוסים האפילפטיים קצרים יחסית ונמשכים שניות (כמו פרכוסים כלליים אטונים, מיוקלונים וניתוקיים) או דקות (כמו פרכוסים מוקדיים פשוטים או מורכבים), ואילו הפרכוס שלרוב ארוך יותר הוא פרכוס טוני-קלוני שהוא גם השכיח ביותר ועשוי להימשך דקות ארוכות, כשבהמשך המטופל לעתים נותר במצב בלבולי מספר דקות נוספות.
בשנים האחרונות נעשה שימוש קליני בסיווג חדש נוסף לפרכוסים, שאינו מבוסס על החלוקה הקלאסית לפרכוסים כלליים ומוקדיים, במערכת סיווג נוספת בהתאם לאטיולוגיה – סיבת האפילפסיה:
אפילפסיה גנטית (Genetic Epilepsy), שכונתה בעבר 'אפילפסיה אידיופטית', מעידה על מקור גנטי לאפילפסיה, בפגם גנטי ספציפי שזוהה או שטרם זוהה.
אפילפסיה מבנית/ מטבולית (Metabolic Epilepsy), שכונתה בעבר 'אפילפסיה סימפטומטית', היא אפילפסיה שנגרמת על רקע סיבה חיצונית ברורה, לרבות שבץ, זיהום, גידול, טראומה או הפרעה מוחית התפתחותית.
אפילפסיה שהגורם להתפתחותה עדיין לא ידוע, שכונתה בעבר 'אפילפסיה קריפטוגנית' (Cryptogenic Epilepsy).
ככלל, התקפים כלליים נוטים להיות יותר גנטיים, ואילו מוקדיים נוטים להיות יותר מבניים/ מטבוליים, אם כי ישנם יוצאי דופן.
עזרה ראשונה: מה עושים במקרה של התקף אפילפטי?
ככלל, במידה ומופיע פרכוס ראשון – מוטב לפנות לבירור רפואי במהירות, אולם אבחון באפליפסיה יינתן רק במקרה של שני פרכוסים עוקבים.
תסמינים שמחייבים פנייה מיידית למוקד רפואי/חדר מיון כוללים:
- פרכוס שנמשך יותר מחמש דקות (שעשוי להעיד על סיבוך מסכן חיים של המכונה סטטוס אפילפטיקוס)
- פרכוס שאחריו חל שינוי במצב ההכרה/ ביכולת הנשימה
- שני פרכוסים עוקבים שמופיעים בסמיכות זמנים
- פרכוס המלווה בחום גבוה
- פרכוס המלווה בגל חום
- פרכוס בהיריון
- פרכוס בסוכרת
- פרכוס שהוביל לפגיעה כלשהי (למשל תאונת בית)
שימו לב! פניה ישירות לחדר מיון כרוכה באגרה במצבים שהופיע התקף אפילפטי או פרכוס המלווה בחום, פרט למצבים בהם מוקדי החירום של קופת החולים סגורים. לכן מומלץ ככל שניתן בשלב ראשון לנסות ולפנות למוקד חירום של קופת החולים או לבקש הפנייה למיון דרך מוקד האחיות הטלפוני של הקופה.
ככלל, במידה ובסמוך לכם ישנו אדם עם אפילפסיה שעובר פרכוס – "יש לשהות לידו עד שהאירוע מסתיים", מסביר ד"ר פאהום, "צריך לדאוג שהמטופל מוגן מבחינה פיזית, ואם הוא נמצא ליד רהיטים שונים, יש לדאוג שלא ייפגע, להשכיבו על הרצפה על הצד ולדאוג שלא יקבל מכה מחפצים חדים בסביבה, ובמקביל לקרוא לעזרה רפואית ככל שנדרש".
כאמור, במקרה של פרכוס מתמשך מעבר לחמש דקות – יש להזעיק אמבולנס לצורך פינוי מיידי לבית חולים מחשש לסיבוך מסוג "סטטוס אפילפטיקוס״.
הסיבות לאפילפסיה
בהיבט הביולוגי, אפילפסיה מבטאת למעשה פעילות חשמלית מוחית מוגברת, וזו עשויה להתפתח על רקע סיבות רבות ומגוונות, לרבות הפרעות בהתפתחות המוחית, פגמים גנטיים, הפרעות מטבוליות וכן פגיעות, זיהומים, גידולים או שבץ מוחי. בכמחצית מהמקרים הגורם להתפתחות השיבוש בפעילות החשמלית המוחית אינו מזוהה גם לאחר בירור רפואי ממושך.
מספר גורמים נקשרו במחקרים להתפתחות אפילפסיה:
אפילפסיה גנטית
מוטציות גנטיות: יש מקרים בהם אפילפסיה שעוברת בתורשה במשפחות, ובמקרים אלה סביר שמקורה במוטציה גנטית כלשהי. מחקרים שונים קשרו בין מוטציות גנטיות ספציפיות להתפתחות פרכוסים אפילפטיים, אולם ההנחה כי הגורם הגנטי לרוב אינו יחידי, ומשולב עם גורמים סביבתיים – כך שמוטציה גנטית עשויה להעלות את הרגישות של אדם לגירויים סביבתיים שיובילו להתפתחות התקף. חלק מהמוטציות הגנטיות שמיוחסות לאפילפסיה הן מוטציות חדשות שהתפתחו אצל החולה "דה נובו" ואינן מזוהות אצל הוריו הביולוגיים.
אפילפסיה מבנית/ מטבולית
לאפילפסיה מבנית/ מטבולית נקשרו סיבות שונות:
פגיעות ראש. פגיעות ראש כתוצאה מטראומה, למשל בעקבות תאונות דרכים, נפילות, חבלות ופגיעות ירי – עשויות לגרום להתפתחות אפילפסיה.
גידולים מוחיים.
שבץ מוחי ומחלות כלי דם. שבץ מוחי מהווה גורם מוביל להתפתחות אפילפסיה בקרב בוגרים מעל גיל 35. מחקר מעקב בריטי שפורסם בדצמבר 1997 בכתב העת British Medical Journal העלה כי 11.5% מנפגעי שבץ מוחי צפויים לפתח פרכוס או מספר פרכוסים המעידים על אפילפסיה במעקב עד חמש שנים לאחר השבץ.
מחלות דמנציה שמאופיינות בהידרדרות מוחית-קוגניטיבית. מחקרים קושרים בין ירידה קוגניטיבית ודמנציה לבין סיכון מוגבר לאפילפסיה. לפי מאמר סקירה של חוקרים אמריקאים שפורסם בשנת 2003 בכתב העת Drugs & Aging, 10% עד 22% מהאנשים עם אלצהיימר – הסוג השכיח ביותר של דמנציה – צפויים לפתח פרכוס אחד לפחות.
זיהומים מוחיים. זיהומים שמתפשטים למוח עלולים להוביל להתפתחות אפילפסיה, ובין הזיהומים שנקשרו במחקרים לאפילפסיה נמנים חיידקים ונגיפים שגורמים לדלקת קרום המוח (מנינגיטיס), נגיף HIV ונגיפים הגורמים לדלקת ברקמות המוח (אנצפליטיס). מחקרים מצאו כי גם זיהומים בתעלת השדרה מעלים את הסיכון לאפילפסיה.
פגיעות ראש עובריות: לפני הלידה עוברים רגישים במיוחד לפגיעות ראש, בין השאר גם כתוצאה מחשיפת האם ההרה לזיהומים שונים, תזונה לקויה של האם או מחסור בחמצן, ואלו עשויים להתבטא לאחר הלידה באפילפסיה.
הפרעות התפתחותיות: אפילפסיה עשויה להיגרם על רקע הפרעות בהתפתחות המוחית, לרבות כתוצאה ממחלות גנטיות כמו נוירופיברומטוזיס או על רקע אוטיזם. לפי עבודות, עד 40% מהילדים עם אוטיזם צפויים לפתח אפילפסיה/ תסמונות אפילפטיות.
חשוב לזכור כי למרות הסיבות הרבות שנקשרו לאפילפסיה, במקרים רבים הגורמים המובילים לפרכוסים אינם מזוהים.
במקרה שבו מזוהה גירוי חיצוני ברור כגורם לשני התקפים לפחות – תאובחן תסמונת אפילפטית מסוג 'אפילפסיה של רפלקס' (Reflex Epilepsy). פרכוסים אלה מאפיינים כ־4% עד 7% מהחולים. בין הגורמים מעוררי התקפים שתועדו במקרים של אפילפסיה של רפלקס נמנים בעיקר אורות מהבהבים, צלילים שונים, גירויי מגע וגירויים הקשורים באכילה, קריאה, כתיבה, חשיפה למים חמים ועוד.
בדיון על הסיבות לאפילפסיה, חשוב להבהיר כי פרכוסי חום בילדות אמנם קשורים בעלייה מסוימת בסיכון לפתח פרכוסים אפילפטיים בהמשך, אך לא בהכרח כל ילד שסובל מפרכוסי חום יפתח בהמשך חייו גם פרכוסים אפילפטיים. לדברי ד"ר פאהום, "פרכוס חום אינו פרכוס אפילפטי, ומדובר בקטגוריה אחרת של פרכוסים שלא בהכרח קשורה לאפילפסיה בעתיד".
סיבוכי המחלה
פרכוסים אפילפטיים מעלים את הסיכון לפגיעות שונות:
נפילות
תאונות נפילה כתוצאה מהתקף אפילפטי עלולות להוביל לפגיעות ראש או שברים בעצמות הגוף. מדובר בקשר דו צדדי: תאונות נפילה עשויות להיות מלוות בפגיעת ראש שתוביל להתפתחות פרכוסים.
טביעות
מחקרים מורים כי לאנשים עם אפילפסיה יש סיכון גבוה פי 15 עד 19 לטבוע בשחייה ואף ברחצה באמבטיה בגלל הסיכון להתפתחות פרכוס במים.
תאונות דרכים
פרכוסים מעלים את הסיכון לתאונות דרכים, ולכן לחולי אפילפסיה יש סיכון רב בנהיגה במכונית ובהפעלת מכשירים כבדים. ככלל, בישראל לחולי אפילפסיה מותר להחזיק ברישיון נהיגה בכפוף למגבלות, ורק לאחר הפסקת נהיגה למשך שנה לפחות ללא התקף אפילפטי, בכפוף להערכה של נוירולוג, ובמידה והמטופל מאוזן תחת טיפול תרופתי.
סיבוכי הריון
פרכוסים במהלך הריון מסכנים הן את האם והן את העובר, וגם תרופות מסוימות לאפילפסיה נחשבות לרעילות לעובר (טרטוגניות) ואסורות בהיריון. לכן, חולות אפילפסיה שמבקשות להיכנס להיריון נדרשות לתכנון מקדים תוך היוועצות עם נוירולוגים וגינקולוגים ושינוי בתמהיל התרופתי. עם זאת, לאחר הכנה הולמת, רוב הנשים עם אפילפסיה יכולות להרות ואף ללדת תינוקות בריאים, תוך התאמת הטיפול התרופתי מחדש לתקופת ההיריון וניטור ומעקב רציפים אחר התפתחות העובר.
מצוקה נפשית
מטופלים עם אפילפסיה נמצאים בסיכון גבוה לתסמינים נפשיים, לרבות דיכאון, חרדה ומחשבות אובדניות, הן כתוצאה מהקושי להתמודד עם המצב והן כתופעת לוואי של חלק מהטיפולים התרופתיים למחלה.
אפילפסיה גם עשויה להוביל לשורה של סיבוכים חריגים יותר ומסכני חיים ובהם:
סטטוס אפילפטיקוס (Status Epilepticus) *
במצב מסכן חיים זה, המוח למעשה נכנס למצב של התקף מתמשך ולא יוצא ממנו למשך יותר מחמש דקות, או שמתרחשים כמה פרכוסים ברציפות מבלי שהמטופל שב בין פרכוס לפרכוס להכרה מלאה.
אנשים שמפתחים 'סטטוס אפילפטיקוס' נמצאים בסיכון לנזק מוחי קבוע ולתמותה, ועל כן מצב זה מהווה מצב חירום רפואי שמחייב פינוי מידי לחדר מיון.
בעבר 'סטטוס אפילפטיקוס' הוגדר במצבים של פרכוס שמתמשך יותר מ-30 דקות, אולם ההגדרה העדכנית של הסיבוך קובעת כי פרכוס שנמשך מעל לחמש דקות כבר מסכן חיים ודורש פינוי מיידי לטיפול רפואי. כשההתקף אינו מטופל במהירות – 30% מהמקרים מסתיימים במות המטופל.
הטיפול בסטטוס אפילפטיקוס ניתן לרוב בתרופות בעירוי לווריד, לרבות בנזודיאזפינים/ חומצה ולפרואית/ ברביטורטים.
מוות פתאומי מאפילפסיה
תופעה רפואית קשה זו המכונה בעגה המקצועית SUDEP (קיצור של Sudden Unexpected Death in EPilepsy) מתארת מצבים של "מוות שקט" מפרכוס אפילפטי, שמקורו לא ברור, אך לפי הערכות הוא קשור לרוב לסיבוכים לבביים/ נשימתיים. מטופלים עם אפילפסיה המאופיינת בפרכוסים טונים-קלונים חוזרים ומטופלים עם אפילפסיה עמידה לטיפול תרופתי (המכונה "אפילפסיה רפרקטורית") נמצאים בסיכון גבוה לתופעה, וככלל 1% מהמאובחנים עם אפילפסיה מתים כתוצאה מתופעה זו.
איך מאבחנים?
לפי ההגדרה הרפואית המקובלת, אפילפסיה מוגדרת כמצב רפואי שבו קיימת נטייה לפרכוסים חוזרים שאין להם מקור חיצוני ידוע, והיא תאובחן בתנאים הבאים:
- שני פרכוסים ללא מקור חיצוני בהפרש של יותר מ-24 שעות בין פרכוס אחד לשני.
- כשבדיקת אא"ג המבוצעת לאחר הפרכוס הראשון מצביעה על סיכון גבוה מ-60% לפרכוס חוזר.
- במידה ומאובחנת לאחר הפרכוס הראשון 'תסמונת אפילפטית' – הפרעה המאופיינת באוסף תסמינים שמופיעים יחד.
- לאחר שני התקפי פרכוסים שזוהה מקור חיצוני שעורר אותם – תאובחן 'אפילפסיה של רפלקס'.
מהלך האבחון של אפילפסיה לרוב מלווה בבדיקת התסמינים וההיסטוריה הרפואית, בדיקה לגורמי סיכון שעשויים להוביל לאפילפסיה ובדיקות תומכות באבחנה, ובעיקר בדיקת אא"ג והדמיות מוח, בשאיפה לאתר את המוקד המוחי שמעורר את הפרכוסים האפילפטיים. לדברי ד"ר פאהום, "הסיפור הקליני הוא המרכזי בתהליך האבחון, וגם כשבדיקת אא"ג תקינה, רצף של פרכוסים עם סיפור משכנע יוביל לאבחנה".
תהליך האבחון כולל:
בדיקה קלינית ונוירולוגית
בדיקה לתפקוד מערכת העצבים הכוללת בדיקת רפלקסים ויכולת ההנעה המוטורית של הגפיים.
בדיקות דם
בדיקות אלה עשויות להעיד על זיהומים ומצבים גנטיים שמהוות גורמי סיכון אפשריים לפרכוסים אפילפטיים.
בדיקת אא"ג / 'אי.אי.ג'י' (EEG, ElectroEncephaloGram)
בדיקה זו היא הבדיקה האבחנתית המרכזית התומכת באבחון של אפילפסיה. הבדיקה בוחנת את הפעילות החשמלית המוחית באמצעות הצמדת אלקטרודות לקרקפת באמצעות מדבקות או קסדה – אלקטרודות שרושמות את הפעילות במעטפת המוח. אפילפסיה מתבטאת בדפוסים חריגים בבדיקות אא"ג, וברוב המקרים גם שלא במהלך התקפים.
לעתים נדרשת בדיקת אא"ג במהלך השינה – בעיקר במצבים בהם הפרכוסים מתפתחים בלילה או עם היקיצה בבוקר. לעתים הבדיקה כרוכה בהנחיות מקדימות שמטרתן לעורר התקף אופייני, למשל לישון מעט לפני הבדיקה.
ישנן בדיקות אא"ג ב'צפיפות גבוהה' (High Density) הכרוכות בהצבת אלקטרודות בסמיכות גבוהה יותר זו לזו בהשוואה לבדיקה רגילה – במרווח של כחצי סנטימטר בין כל שתי אלקטרודות, כדי לאפשר להעריך בצורה מדויקת יותר את מיקום המוקד האפילפטי.
ביצוע אא"ג במהלך פרכוס אפילפטי יסייע בקביעת סוג הפרכוס ובשלילת מצבים רפואיים בעלי מאפיינים דומים, ולשם כך ישנם התקני ראש מיוחדים שמאפשרים קריאה רציפה של הפעילות המוחית למשך מספר ימים.
בחלק מהמרכזים הרפואיים מבוצעת בדיקה במסגרת אשפוז שנמשך כמה ימים בהם נעשה רישום רציף של הפעילות החשמלית המוחית באא"ג וכן המטופל מתועד ברציפות במצלמת ווידאו, וזאת כדי לסייע במקרים גבוליים בזיהוי סוג הפרכוסים מהם סובל החולה.
MRI מוח
בדיקות MRI מוח מבוצעות כיום אף הן לצד בדיקות אא"ג באופן שגרתי בתהליך האבחון של אפילפסיה. בדיקות אלה מאפשרות לזהות מבנים חריגים במוח באופן מדויק יותר, ואף אינן כרוכות בחשיפה לקרינה מייננת, אולם יקרות ולכן פחות זמינות.
לעתים נעשה שימוש בבדיקת MRI פונקציונאלי (fMRI) שמודדת את השינויים בזרימת הדם בין אזורים פעילים במוח לזיהוי המוקד האפילפטי, בעיקר בשלב התכנון של ניתוחים במקרים הנדרשים.
סי.טי מוח
בדיקות הדמיה מסוג סי.טי מוח מאפשרות לזהות מבנים חריגים במוח שעשויים להוות סיבות לפרכוסים, למשל גידולים, דימום תוך מוחי וציסטות, אולם כיום לאור השימוש הרווח ב-MRI מוח, השימוש בבדיקות אלה מועט.
בדיקות ברפואה גרעינית
בשנים האחרונות נכנסו מספר בדיקות אבחנתיות ברפואה גרעינית שעושות שימוש בחומרים הפולטים קרינה מייננת לבירור מדויק יותר של המוקד האפילפטי, כמו בדיקת PET ובדיקת SPECT, בעיקר במצבים בהם לא זוהה המוקד בבדיקת אא"ג ו/או MRI. השימוש בבדיקות אלה כיום עדיין ראשוני ומבוצע במקרים חריגים.
בדיקות נוירו-פסיכולוגיות
בדיקות אלה כוללות סדרת מבדקים לתפקודי חשיבה, זיכרון ושפה שמטרתן לזהות את היקף הפגיעה המוחית כתוצאה מהאפילפסיה.
מחלת האפילפסיה מציבה אתגרים לרופאים וטכנולוגים העוסקים בבדיקות הדמיה. תהליך האבחון משלב עיבוד של ממצאי בדיקות אא"ג לצורך זיהוי המוקד המוחי לפרכוסים – על סמך מודלים מתמטיים שונים:
שיטת SPM: שיטה זו (קיצור של Statistical Parametric Mapping) משווה ממצאי בדיקות הדמיה מוחית של חולי אפילפסיה לבדיקות הדמיה מוחית של בריאים מתוך מאגרי "ביג דטא", בעיקר באזורים שבהם מזוהה עלייה בפעילות המטבולית במהלך פרכוסים, באופן שמאפשר לזהות את המוקד האפילפטי.
ניתוח Curry: ניתוח זה משלב ממצאים מבדיקת אא"ג והדמיה מסוג MRI מוח באופן שמסייע בזיהוי המוקד האפילפטי.
שיטת MEG: שיטה זו (קיצור של MagnetoEnchepaloGraphy) היא אמצעי לא פולשני שמטרתה לזהות את המוקד האפילפטי, במסגרתה נמדדים שדות מגנטיים שמקורם בפעילות חשמלית מוחית. יתרונה שהיא אינה כרוכה בחשיפה לחומרים רדיואקטיביים ולקרינה מייננת. בבדיקה מופעלים זרמים חשמלים בעצימות נמוכה במוח, ובהמשך נמדדים השדות החשמליים שנוצרים בעקבות זרמים אלו באמצעות חיישנים ומפוענחים בהדמיית MRI, באופן שמאפשר למקם את המוקד האפילפטי.
חשוב לזכור כי איתור המוקד האפילפטי חיוני כדי לאפיין את סוג האפילפסיה ולהתאים את הטיפול הרפואי המיטבי לחולה.
איך מטפלים?
הטיפולים לשליטה בפרכוסי אפילפסיה ולמניעתם ניתנים בשלב הראשון בתרופות נוגדות פרכוסים, ואלו לרוב מועילות. עם זאת, בכשליש מהמקרים המחלה עמידה לטיפול תרופתי – ולמטופלים אלה יוצעו ניתוחים ו/או טיפולים אחרים לעצירת הפרכוסים.
הטיפול באפילפסיה לרוב מתחיל בפנייה לרופא המשפחה/ הרופא הכללי לאחר הפרכוס הראשון, ולאחר אבחון המחלה. התאמת הטיפולים נעשית באמצעות רופאים מומחים במחלות של מערכת העצבים המרכזית – נוירולוגים ונוירולוגים לילדים או נוירולוגים המומחים בטיפול באפילפסיה המכונים 'אפילפטולוגים'. מומחיות רפואית ספציפית באפילפסיה אינה מוכרת בישראל כתת התמחות, אולם בארץ מעל לעשרה רופאים מומחים לנוירולוגיה ונוירולוגית ילדים שעברו השתלמות מסוג זה בחו"ל. כמו כן, בשנת 2020 החלה תוכנית ל'השתלמות עמיתים' באפילפטולוגיה לנוירולוגים ונוירולוגים לילדים.
תרופות לאפילפסיה
התרופות לאפילפסיה (תרופות אנטי אפילפטיות) מהוות קבוצה גדולה של תרופות 'נוגדות פרכוסים'. תרופות אלה אינן מרפאות אפילפסיה, ומטרתן למנוע פרכוסים כל עוד המטופל נוטל אותן באופן סדיר, והן נחשבות ליעילות בקרב כשני שליש מהמטופלים.
רוב המאובחנים עם אפילפסיה מצליחים להישאר ללא התקפים אפילפטיים באמצעות תרופה אחת. לפי עבודות, כמחצית מהחולים יהיו נקיים מפרכוסים אחרי טיפול בתרופה הראשונה שתותאם עבורם. עם זאת, יש חולים אצלם התרופות מובילות לירידה בשכיחות ו/או בעוצמת הפרכוסים רק כתוצאה מטיפול שמשלב מספר תרופות.
לרוב הטיפול התרופתי באפילפסיה מתחיל בתרופה אחת, במינון נמוך, ובהמשך מועלה המינון בהדרגה עד למצב של שליטה במחלה ועצירה של ההתקפים האפילפטיים. במידה והתרופה אינה מועילה, נעשה שחלוף לתרופה אחרת (תוך הורדה הדרגתית של התרופה המקורית והעלאה מדורגת של התרופה החדשה), ואם גם התרופה החדשה אינה מועילה, נעשה לרוב ניסיון לטפל באמצעות שילובי תרופות, תוך הוספת תרופות בהליך המכונה 'Add on'.
איתור התרופה המתאימה לחולה אפילפסיה עשויה להיות תהליך מורכב. בהתאמת הטיפול התרופתי נלקחים בחשבון מאפיינים של הפרכוסים מהם סובל המטופל, תדירות הפרכוסים, גיל המטופל וגורמים נוספים. כמו כן, בהתאמת הטיפול התרופתי נלקחות בחשבון תרופות נוספות שנוטל המטופל וכן מצבים רפואיים נלווים (למשל הריון).
בין החומרים הפעילים בתרופות לאפילפסיה נכללים חומצה ולפרואית, קרבמזפין, פניטואין, ותרופות מקבוצת הברביטורטים ולצידן תרופות חדשות יותר, לרבות גאבאפנטין, למוטריג'ין, טופירמאט, לבטיראצטם, אוקסקרבזפין, רטיגבין, פרמפנל, לקוזאמיד ועוד. רוב התרופות ניתנות דרך הפה - בטבליות או בסירופ, חלקן פעם ביום וחלקן מספר פעמים ביום, וחלקן בעירוי לווריד – בעיקר במצבי חירום.
התרופות משתייכות לקבוצות כימיות שונות, ולרוב נחלקות לתרופות ותיקות מהדור הראשון, תרופות מדור שני ותרופות חדשות מדור שלישי, כאשר ככלל, יעילות התרופות הוותיקות והחדשות דומה, אולם פרופיל תופעות הלוואי של התרופות החדשות טוב יותר והן כרוכות בפחות סיבוכים.
חלק מהתרופות דורשות בדיקות דם למדידת רמתן בדם – לצורך התאמת המינון.
בפברואר 2021 חל שינוי בסל הבריאות הממלכתי המאפשר קבלת תרופות חדשות לאפילפסיה בקווי טיפול מוקדמים יותר מבעבר – תרופות עם פחות תופעות לוואי ויותר מחקרים המעידים על שיפור באיכות חיי המטופלים.
לתרופות לאפילפסיה עשויות להתלוות תופעות לוואי שונות, ובהן תופעות קלות שהן השכיחות יותר, לרבות עייפות, עלייה במשקל, סחרחורות, פריחה וסיבוכים במערכת העיכול. כמו כן ישנם מקרים בהם התרופות עלולות להוביל לאובדן מסת עצם ואוסטיאופורוזיס, אובדן קואורדינציה, הפרעות בדיבור וירידה ביכולות חשיבה ובזיכרון. סיבוכים קשים יותר שעשויים להתלוות לטיפול התרופתי עשויים לכלול דיכאון ומחשבות אובדניות, פריחה עורית מפושטת ומסוכנת (לרבות אלרגיה עורית קשה) ודלקתיות באיברים פנימיים – למשל הכבד.
למטופלים עם אפילפסיה מומלץ להקפיד על משטר הטיפול התרופתי שהותאם להם כדי להימנע מסיבוכים וכדי להגיע ליעילות מרבית בעצירת הפרכוסים:
- יש ליטול את התרופות בדיוק במינון שהותאם למטופל ולפי ההנחיות שניתנו לגבי מועד הנטילה.
- מומלץ לדווח לרופא המטפל במידה ובית המרקחת ממיר את התרופה שניתנה לתרופה גנרית (תרופת העתק) – זאת מאחר ואצל חולי אפילפסיה יש דיווחים רבים יותר על פרכוסים שחזרו למטופלים שתרופתם הוחלפה בתרופה גנרית.
- אין להפסיק ליטול את התרופות ללא היוועצות ברופא המטפל.
- יש להודיע לרופא מיידית בכל שינוי התנהגותי תחת טיפול תרופתי באפילפסיה, לרבות דיכאון, מחשבות אובדניות או שינויים חדים בהתנהגות. על הורים לילדים המטופלים לאפילפסיה להיות ערים למצבים אלה אצל ילדיהם.
- יש ליידע את הרופא במידה ומתפתחים כאבי ראש מסוג מיגרנות – שכן ישנן תרופות לאפילפסיה שמסייעות במקביל גם למנוע מיגרנות.
בחלק מהמקרים מחלת האפילפסיה אינה מגיבה לטיפול תרופתי – מצב המכונה בעגה המקצועית 'אפילפסיה רפרקטורית' (Refractory Epilepsy). מדובר בתופעה שהיקפה רווח, ולפי מאמר סקירה שפורסם בשנת 2007 בכתב העת Epilepsia, 20% עד 40% מהמאובחנים עם אפילפסיה חדשה עשויים לפתח אפילפסיה רפרקטורית העמידה לטיפולים תרופתיים.
ילדים רבים שחוו התקף אפילפטי ונותרו "נקיים" מפרכוסים ומתסמיני המחלה לתקופה ממושכת תחת טיפול תרופתי – יכולים בחלוף שנתיים "נקיות" להפסיק ליטול תרופות בהדרגה, ואף יוגדרו לרוב כמי שנרפאו מהמחלה, מבלי שתשוב ותפרוץ בהמשך החיים. למי שפיתחו אפילפסיה בבגרותם סיכויים נמוכים יותר למצב שמאפשר בהמשך הפסקה של הטיפול התרופתי.
במקרים בהם הטיפול התרופתי לאפילפסיה אינו מספק תוצאות משביעות רצון במניעת הפרכוסים, יומלץ על ניתוחים וטיפולים נוספים למחלה.
קנאביס רפואי
לצד התרופות לטיפול באפילפסיה, בשנים האחרונות גובר השימוש גם בקנאביס רפואי – שהוכח במחקרים כמועיל לשליטה בפרכוסים ומניעתם אצל חולים מסוימים ובכללם גם אנשים עם תסמונות אפילפטיות ספציפיות וילדים עם אפילפסיה בלתי נשלטת.
לכן כשמאובחנת אפילפסיה רפרקטורית העמידה לטיפול תרופתי – הרופאים מנסים תחילה טיפול בקנאביס. לדברי ד"ר פאהום, "הטיפול בקנאביס מועיל בעיקר לבוגרים עם פרכוסים כלליים ולילדים עם פרכוסים כלליים או מוקדיים. חשוב לזכור כי טיפול זה לא עבר אישור רגולטורי, ולא מדובר בתרופה, אלא בחומר שמהווה תמצית צמחית שאינו מכיל מולקולות מדויקות, ומהווה טיפול תומך ולא טיפול פרמקולוגי קלאסי".
בישראל חולי אפילפסיה בוגרים זכאים לאישור לקנביס רפואי במידה ואובחנו כחולי אפילפסיה קשה לפחות שנתיים הסובלים מהפרעה תפקודית משמעותית המלווה בפרכוסים שגורמים למוגבלות, כולל התקפים כלליים קלונים, התקפים מוקדיים מורכבים ונוספים, במידה והם גורמים לסיכון לנפילות וחבלות, ובתנאי שהאפילפסיה עמידה לטיפול, לאחר כשלון של לפחות ארבע תרופות נוגדות פרכוסים הניתנות לבדן או במשולב, וכשתדירות ההתקפים היא לפחות התקף אחד לחודש תוך טיפול תרופתי מתועד.
זכאים לטיפול גם קטינים הסובלים מאפילפסיה קשה בלתי נשלטת, לאחר כשלון טיפולים מקובלים בלפחות ארבע תרופות/ טיפולים, ובכללם עמידות או אי הצלחה באחד או יותר מהבאים: דיאטה קטוגנית, קוצב וגאלי ו/או ניתוח.
יצוין כי בפברואר 2021 הוכנסה לסל הבריאות הממלכתי בישראל תרופה המופקת בעיקרה מהחומר הפעיל CBD המצוי בקנאביס – אפידיולקס, וזאת כקו טיפול חמישי ומעלה למטופלים עם התסמונות האפילפטיות דרווה, לנוקס-גסטו וטרשת גבשושית מורכבת (TSC).
ניתוחים לאפילפסיה
כשהטיפול התרופתי אינו מצליח לשלוט בפרכוסים האפילפטיים – ניתן לשקול ניתוח מוח המבוצע על ידי נוירוכירורג, שמטרתו לכרות את המוקד האפילפטי המוחי לאחר שזה זוהה בבדיקות ההדמיה השונות.
לרוב יומלץ על ניתוח במצבים הבאים:
- חולי אפילפסיה שבדיקות ההדמיה מצביעות על אזור קטן מוגדר במוח שמחולל את הפרכוסים.
- כשהמוקד האפילפטי, כפי שזוהה בבדיקות ההדמיה, אינו קשור לתפקודים מוחיים חיוניים, למשל ראייה, שמיעה, פעילות מוטורית, דיבור ושפה.
בחלק מהמקרים הניתוח מאפשר להפסיק לחלוטין את הטיפול התרופתי, אולם רבים מחולי האפילפסיה יידרשו לטיפול תרופתי גם לאחר ניתוח למניעת פרכוסים – אם כי לרוב בכמות מצומצמת יותר של תרופות ובמינון נמוך יותר.
ניתוחים לאפילפסיה אינם חפים מסיבוכים, ועלולים לגרום לנזקים לרקמות מוחיות סמוכות ולעתים כרוכים בסיכון לפגיעה בלתי הפיכה ביכולות קוגניטיביות שונות. ישנם ניתוחים שנחשבים מסוכנים במיוחד – כמו ניתוח 'קורפוס קלוסטומי' (Corpus Callostomy) לחיתוך ה'קורפוס קלוסום' – המבנה שמקשר בין שתי ההמיספרות במוח וניתוחים לצריבת/ חיתוך מוקד אפילפטי באונה השמאלית שאחראית על כישורי שפה. מסיבה זו נדרש תהליך התייעצות ממושך לפני החלטה על ניתוח.
טיפולים נוספים לאפילפסיה
יש מטופלים אצלם אובחנה אפילפסיה שאינה מגיבה לתרופות (רפרקטורית) ואף בניתוח לא הופסקו הפרכוסים או שהמוקד האפילפטי מצוי באזור מורכב שלא ניתן לנתחו, ולאלו ישנם טיפולים נוספים שפותחו בשנים האחרונות שמבקשים לסייע למניעת פרכוסים או להורדת תדירותם ועוצמתם:
קוצב מוח
הטכנולוגיה בשימוש הנרחב ביותר בשנים האחרונות למטופלים עם אפילפסיה עמידה לתרופות כוללת 'קוצב מוח' שמושתל מתחת לעור בחזה, בדומה לקוצב לב, ומטרתו לגרות את עצב הוואגוס (Vagus Nerve Stimulator – ובקיצור VNS) שבצוואר. הטיפול כלול בישראל בסל הבריאות הממלכתי למטופלים עם אפילפסיה בהתוויות מתאימות.
המכשיר שמופעל על ידי סוללה המוצבת מתחת לעור (ומוחלפת לעתים) משגר אותות חשמליים לעצב הוואגוס שבהמשך משוגרים דרכו למוח. לא ברור כיצד טיפול זה מסייע לחולי אפילפסיה, אך נמצא כי הוא יעיל בהפחתה של 20% עד 40% בתדירות ההתקפים האפילפטיים.
המטופלים בשיטה זו לרוב נדרשים עדיין ליטול תרופות נוגדות פרכוסים, אולם במינונים נמוכים יותר. תופעות הלוואי המרכזיות של קוצב מוחי כוללות כאבים בגרון, צרידות בקול, שיעול וקוצר נשימה.
גירוי מוחי עמוק
שיטה טיפולית נוספת שצוברת תאוצה בשנים האחרונות, שנעשה בה שימוש למטופלים שלא מגיבים גם לקוצב הווגאלי, או שהקוצב אינו מתאים עבורם, מכונה 'גירוי מוחי עמוק' (ובלעז Deep Brain Stimulation – ובקיצור DBS).
בשיטה זו הכרוכה בניתוח נוירוכירורגי, מושתלות אלקטרודות לאזורים ספציפיים במוח, בעיקר לאזור התלמוס, ואלו מחוברות למחולל (גנרטור) המושתל בבית החזה או הגולגולת, המשגר פולסים חשמליים למוח שיש ביכולתם להפחית את תדירות הפרכוסים.
גירוי מוחי עמוק כלול בישראל בסל הבריאות הממלכתי למטופלים עם אפילפסיה בהתוויות מתאימות החל משנת 2017.
דיאטה קטוגנית
יש ילדים המאובחנים עם אפילפסיה שניתן להפחית את תדירות התקפי הפרכוסים מהם הם סובלים על ידי הקפדה על תזונה ספציפית שעשירה בשומנים ודלה בפחמימות שקרויה 'הדיאטה הקטוגנית' (Ketogenic Diet). בדיאטה זו, הגוף שחסרות לו פחמימות, מתחיל לפרק מולקולות שומנים במטרה לייצר אנרגיה, והתברר כי מצב זה מסייע למניעת התקפי פרכוסים.
עוד נמצא כי ילדים שאובחנו עם אפילפסיה וההתקפים אצלם נעלמו תחת הדיאטה הקטוגנית – יכולים להפסיקה עם הזמן באופן מדורג ולהישאר ללא פרכוסים בהמשך החיים.
חשוב להזכיר שככל טיפול ברפואה, הדיאטה הקטוגנית כרוכה בסיכון מסוים, לרבות סיכון להתייבשות, עצירות, האטה בגדילה על רקע חוסרים תזונתיים ואבנים בכליות על רקע עלייה בריכוז החומצה האורית בדם. ברוב המקרים בהם הדיאטה מבוצעת תוך פיקוח דיאטני/רפואי הדוק – תופעות לוואי אלה נדירות יחסית.
הקפדה על עקרונות הדיאטה הקטוגנית עשויה להיות מאתגרת, ולחלק מהמטופלים יומלץ על דיאטות "קלות" יותר שמבוססות על מיעוט פחמימות וריבוי שומנים, כמו דיאטות אטקינס למיניהן – שאף הן נקשרו עם תועלות שונות בשליטה בהתקפים אפילפטיים.
טכנולוגיית RNS
טיפול חדשני המכונה RNS (קיצור של Responsive Nerve Stimulation) שעדיין אינו זמין בישראל וכיום ניתן בעיקר בארה"ב מיועד לאפילפסיה המאופיינת בפרכוסים מוקדיים שעמידה לטיפול תרופתי, ובמהלכו מושתל מכשיר גירוי (נוירוסטימולטור) מתחת לקרקפת בתוך הגולגולת ומחובר באלקטרודות למוקד האפילפטי שזוהה בבדיקות ההדמיה. מערכת זו מנטרת ברצף את הפעילות החשמלית במוח, ובמקרה של דפוס פעילות חריג – משגרת מהמכשיר זרמים חשמליים קצרים שמונעים את התפתחות הפרכוסים.
יתרון השיטה בכך שהיא עשויה לחסוך ניתוח נוירוכירורגי מורכב במוח, אך עם זאת כרוכה בחתך בגולגולת להחדרת המכשיר.
טיפולים עתידיים לאפילפסיה
עולם המדע מזהה באפילפסיה מזה שנים ארוכות תופעה רפואית מאתגרת, בעיקר על רקע המסתורין סביב התפתחות הפרכוסים והמוקדים האפילפטיים האתגרים שמעוררים אותם, ומדענים ברחבי העולם עמלים על שיטות טיפוליות חדשות למחלה שחלקן כבר נחקרות בימים אלה במרכזים רפואיים שונים.
בין השיטות הללו ניתן למנות:
- 'קוצבים מוחיים תגובתיים חכמים' (Responsive Neurostimulation) שמושתלים במוח, שמנתחים את דפוסי הפעילות החשמלית המוחית במטרה לזהות מראש פרכוסים לפני הופעתם ובמקרים אלה משגרים פולסים חשמליים שמראש מונעים את התפתחות ההתקף האפילפטי (בהתבסס על שיטת RNS).
- גירוי תת סיפי (Subthreshold Stimulation) – טיפול במסגרתו ניתן גירוי מתמשך לאזור הרגיש במוח מתחת לסף המורגש מבחינה פיזית באופן שמונע התפתחות התקפים ומשפר את איכות חיי המטופלים, ומכוון למטופלים עם מוקד אפילפטי רגיש שלא ניתן לנתחו עקב מיקומו בסמוך לאזורים חיוניים במעטפת המוח.
- ניתוחים זעיר פולשניים מוחיים, כמו אבלציה לצריבה של המוקד האפילפטי תחת הדמיית MRI דרך חתך קטן בגולגולת – שעשויה להפוך בשנים הקרובות לשיטה טיפולית שגרתית ומקובלת, ובמחקרים לאחרונה הוכחה יעילותה בהפחתת הסיכון לסיבוכים ניתוחיים בהשוואה לניתוח הכרוך בפתיחת הגולגולת.
- צריבת המוקד האפילפטי בלייזר או בגלי רדיו שמוכיחה אף היא יעילות במחקרים חדשים, ועשויה לשמש בעתיד למצבים שבהם ניתוח נוירוכירורגי עלול להיות מסוכן. בשיטה זו מכוונת קרינה מבוססת לייזר או גלי רדיו למוקד האפילפטי במוח והורסת מוקד זה מבחוץ.
- קוצבים מוחיים חיצוניים, שבדומה לקוצב המוחי שמגרה את עצב הוואגוס – מגרים עצבים ספציפיים במטרה להפחית את תדירות הפרכוסים, אולם בניגוד אליו לא מוחדרים לתוך הגוף ומולבשים חיצונית באופן שחוסך פעולה פולשנית.
החיים עם המחלה
החיים של המאובחנים באפילפסיה עשויים להיות מאתגרים – בעיקר על רקע המתח התמידי מפני התפתחות פרכוסים ומגבלות שונות שנלוות למחלה.
ככלל, למאובחנים עם אפילפסיה מומלץ להקפיד על משטר הטיפול התרופתי ועל מעקבים רפואיים סדירים – הכוללים בדיקות דם גם לרמות התרופות בהן הם מטופלים (שנדרשות עם רוב התרופות) – כדי להבטיח איכות חיים משופרת ומניעת פרכוסים.
ככלל, לחולים מומלץ לנהל חיים שגרתיים ככל האפשר, ולהמשיך לעבוד ככל שניתן. נהיגה ברכב אפשרית למאובחנים עם אפילפסיה שהטיפול התרופתי מונע אצלם פרכוסים. לעתים מומלץ גם על פנייה לתמיכה נפשית ואף הצטרפות לקבוצת תמיכה ייעודית כדי להקל בהתמודדות.
חולים עשויים להיות זכאים לאחת מקצבאות המוסד לביטוח לאומי, לרבות קצבת נכות כללית, קצבת שירותים מיוחדים (שר"מ) וגמלת ילד נכה. נכון לינואר 2017 ישנם 10,024 מקבלי קצבאות נכות כללית או קצבת שירותים מיוחדים שיש להם ליקוי אחד לפחות של אפילפסיה, וישנם 4,802 מקבלי קצבת נכות כללית שבה אפילפסיה מוגדרת כליקוי העיקרי. המאובחנים במחלה אף זכאים לזכויות במערכת הרפואית. כך, המטופלים בתרופות נוגדות פרכוסים מוגדרים כחולים כרוניים באופן שמקנה תקרת תשלום רבעונית לתרופות שבסל.
בישראל פועלות מספר עמותות שמסייעות למאובחנים עם אפילפסיה בהתמודדות ובמיצוי זכויות – לרבות אגודת אי"ל ועמותת "גן עדן בסגול".
* ד"ר פיראס פאהום הוא מנהל השירות לאפילפסיה ו-EEG במערך הנוירולוגי במרכז הרפואי תל אביב (איכילוב)
עדכון אחרון: מאי 2024

