מחלות לב
מנהלי קהילה


מובילי קהילה



ניתוח מעקפים – כל מה שצריך לדעת
מתי יש צורך בניתוח מעקפים? מהן השיטות לביצוע הניתוח? מה ההכנה הנדרשת לניתוח מעקפים? מה הסיכונים? ומה צפוי בהמשך? מדריך
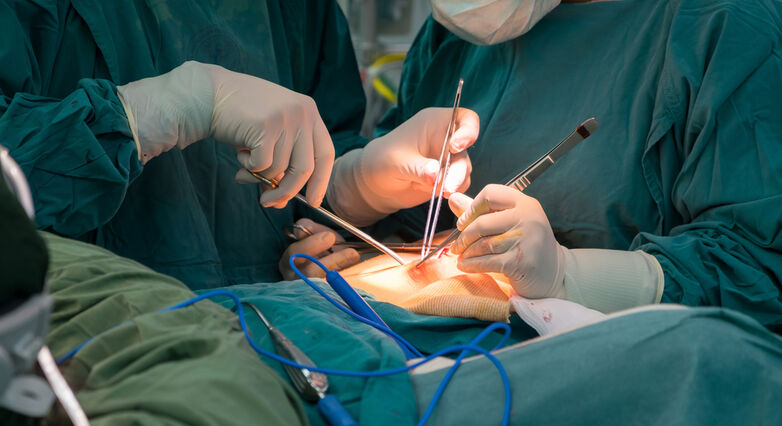
ניתוח מעקפים – הקרוי בעגה הרפואית CABG (קיצור של Coronary Artery Bypass Grafting – ניתוח מעקף עורק כלילי) הוא ניתוח הלב הפתוח השכיח ביותר ומטרתו לשפר את זרימת הדם ללב המיועד לאנשים הסובלים מטרשת עורקים חמורה שלא ניתנת לטיפול באמצעות צנתור לפתיחת כלי הדם הסתומים. במצב של טרשת עורקים מצטבר חומר (פלאק) בדפנות הפנימיות של כלי הדם המספקים דם מועשר בחמצן ללב. סתימת כלי הדם עלולה לגרום עם הזמן לעיבוי כלי הדם והפחתת זרימת הדם ללב ולהוביל לתעוקת חזה – אנגינה פקטוריס – מצב רפואי המאופיין בכאבים בחזה. במקרים מסוימים חסימה של כלי דם עלולה להוביל להיווצרות קריש דם שעשוי לחסום באופן חלקי או מלא את זרימת הדם דרך העורקים – מה שמהווה גורם סיכון עיקרי להתקף לב.
בניתוח מעקפים, כלי דם בריא – עורק או וריד – מחובר לצורך יצירת מעקף לעורק חסום, כדי לייצר דרך חדשה לדם עשיר בחמצן לזרום לעבר שריר הלב. בהבדל מצנתור – המהווה פעולה רפואית פולשנית, מבוצע על ידי קרדיולוגים ואינו מוגדר כניתוח, ניתוח המעקפים מהווה ניתוח לכל דבר ומבוצע על ידי מנתחי לב-חזה.
בשנים האחרונות מבוצעים ניתוחי מעקפים רק במקרים של חסימות קשות בעורקים המובילים דם ללב, או במקרה של ריבוי חסימות וכשאלו לא ניתנות לטיפול בשיטות אחרות, לרבות שינויים באורח חיים, תרופות וצנתורים (אנגיופלסטיה). בניתוח מעקפים אחד ניתן לבצע מעקפים במספר רב של עורקים כליליים.
מטרות ניתוח המעקפים כוללות שיפור באיכות החיים והפחתת תסמינים המלווים את החסימה בכלי הדם, בעיקר תעוקת חזה (אנגינה פקטוריס); שיפור היכולת לנהל אורח חיים פעיל יותר; שיפור יכולת שאיבת הדם של הלב, כולל במקרים בהם יכולת זו נפגעה על רקע התקף לב; הפחתת הסיכון להתקפי לב – לרבות בקרב חולים בסיכון לאירועי לב, למשל חולי סוכרת; והפחתת הסיכון הכולל לתמותה.
רוב ניתוחי המעקפים מסתיימים בהצלחה ומשפרים תסמיני תעוקת חזה לרוב המטופלים. למרות שקיים סיכון בחזרה של התסמינים עם הזמן, ניתוח מעקפים לרוב מותיר את הגוף ללא תסמינים למשך 10 עד 15 שנים. כמו כן, מחקרים הוכיחו כי ניתוח מעקפים מפחית את הסיכון להתקף לב ולהתקף לב חוזר ומאריך חיים.
ניתוח מעקפים חוזר נדרש במקרים בהם המעקף עצמו נחסם, או שנחסמים עורקים נוספים שלא נחסמו קודם לכן. מטופלים שעוברים ניתוח מעקפים נדרשים לאחר מכן לטיפול תרופתי שמטרתו למנוע חסימה של המעקף וחסימות חוזרות ולהפחית את הסיכויים להזדקק לניתוח מעקפים חוזר.
סוגי ניתוחי מעקפים
יש מספר סוגים עיקריים של ניתוחי מעקפים המבוצעים כיום בבתי החולים על ידי מנתחי לב-חזה. כל ניתוחי המעקפים כרוכים בהרדמה כללית.
ניתוח מעקפים מסורתי
ניתוח מסורתי (Traditional Coronary Artery Bypass Grafting) מבוצע כשיש לפחות עורק מרכזי אחד בגוף שיש בו חסימה הדורשת מעקף. במהלך הניתוח מבצע המנתח חתך של עצם בית החזה (סטרנום) לכל רוחבו כדי להגיע ללב וניתנות תרופות כדי לעצור את פעילות הלב. ניתוח זה אורך לרוב 6-3 שעות, בהתאם למספר המעקפים הנדרשים.
מכונת לב-ריאה (heart-lung bypass machine) משמרת את יכולת הזרימה של דם וחמצן בגוף במהלך הניתוח, מעבירה לגוף חמצן ומסלקת פחמן דו חמצני ומאפשרת לבצע את הניתוח כשהלב דומם. במקביל מסייעת צינורית הנשמה לאורך הניתוח, כשהמטופל אינו יכול לנשום לבדו.
המעקף עצמו מבוצע על ידי כלי דם – עורק או וריד – מאזור כלשהו בגוף, לרוב עורקים בחזה (באמצעות עורקי השד הפנימיים, left internal mammary arteries) ולעתים בידיים או ברגליים וכן ורידים באזורים שונים – בעיקר 'וריד הצפון' (saphenous vein) שברגל. מעקפים המבוצעים באמצעות עורקים נוטים פחות להיסתם עם הזמן, בהשוואה למעקפים שמבוצעים תוך שימוש בוורידים.
לאחר הניתוח וביצוע המעקפים הנדרשים – מוחזרת זרימת הדם ללב וברוב המקרים הלב חוזר לפעום לבדו, אם כי במקרים מסוימים יש צורך במתן שוק חשמלי מתון כדי לאתחל מחדש את פעימות הלב. בתום הניתוח תופר המנתח את עצם בית החזה, בדומה לטיפול המקובל בעקבות שברים בעצמות, כשהתפרים נותרים בגוף לצמיתות.
ניתוח OPCAB - ניתוח מעקפים בלב פועם
ניתוח בשיטת OPCAB (קיצור של Off-Pump Coronary Artery Bypass grafting) הקרוי גם 'ניתוח מעקפים בלב פועם' הוא ניתוח מעקפים המבוצע ללא חיבור למכונת לב-ריאה. גם בניתוח זה מבצע המנתח פתיחה של עצם החזה כדי להגיע ללב, אולם אינו מפסיק בהמשך את פעילות הלב.
בניתוח זה הלב ממשיך לפעום במשך ביצוע המעקף. לניתוח בשיטה זו יתרון על פני ניתוחים שעושים שימוש במכונת לב ריאה, לרבות שיפור בהישרדות, ירידה בסיכון לאירוע מוחי, צמצום הסיכון לירידה קוגניטיבית, קיצור משך ההנשמה בניתוח וקיצור באשפוז לאחר הניתוח ביחידה לטיפול נמרץ ובמשך האשפוז הכולל, וכן שימור טוב יותר של שריר הלב וירידה בסיכון להתפתחות תגובה דלקתית לניתוח.
ניתוחים אלה מומלצים כיום בעיקר לחולים עם טרשת באבי העורקים (אאורטה מסוידת) ולחולים מבוגרים שעברו התקף לב וחולים עם סיבוכים בתפקוד הכליות. לאחרונה אף נמצא בעבודות כי ניתוחי OPCAB מפחיתים את הסיכון לסיבוכים בקרב חולי סוכרת הנדרשים לניתוח מעקפים.
ניתוח MIDCAB - ניתוח מעקפים זעיר פולשני
ניתוח בשיטת MIDCAB – קיצור של Minimally Invasive Direct Coronary Artery Bypass grafting ובעברית: 'ניתוח מעקפים זעיר פולשני' – הוא ניתוח מעקפים ייחודי שצובר תאוצה בשנים האחרונות, שאינו מצריך פתיחה של עצם החזה בשיטה הפתוחה כדי להגיע ישירות ללב. לחילופין, בניתוח זה מבוצע חתך זעיר בצדו השמאלי של החזה בין הצלעות באורך של 12-6 סנטימטרים, ודרכו מוחדר אנדוסקופ לצורך ביצוע מעקפים מבלי להזדקק לפתיחה מלאה של בית החזה.
ניתוחים אלה מתאימים בעיקר לצורך ביצוע מעקפים בכלי דם שאובחנה בהם טרשת הממוקמים בקדמת הלב, ובייחוד העורק השמאלי-קדמי היורד. שיטה ניתוחית זו משמשת לעתים כשלב ראשון בטיפול מורכב, שבהמשכו מבוצעת הכנסת תומכנים לעורקים בצנתור או ניתוח זעיר פולשני להחלפת מסתמים. במהלך הניתוח נעשה שימוש במכונת לב-ריאה, בדומה לניתוח המסורתי.
כשיש צורך בביצוע מספר מעקפים בניתוח – שיטה זו אינה מקובלת ואין אפשרות להימנע מניתוח בשיטה המסורתית תוך פתיחת בית החזה.
ניתוחי מעקפים רובוטיים
ניתוחים רובוטיים מאפשרים ביצוע מעקפים תוך ביצוע חתכים אף קטנים יותר מניתוחי MIDCAB, כשמצלמה מוחדרת דרך אחד החתכים ומציגה למנתח את הלב, וכלים ניתוחיים המופעלים בשלט רחוק ומוחדרים דרך חתכים זעירים נוספים לצורך ביצוע המעקף. בניתוח זה לעתים ניתן לחסוך את השימוש במכונת לב ריאה ולבצעם עם לב פועם.
מתי מומלץ לעבור ניתוח מעקפים?
בעבר הטיפול המרכזי בהתקפי לב שאירעו על רקע חסימת עורקים היה באמצעות ניתוחי מעקפים, אולם בשני העשורים האחרונים החליפו הצנתורים את רוב ניתוחי המעקפים והפכו לטיפול המוביל באירועים לבביים.
אחד הדיונים המעניינים בקהילה הרפואית בשנים האחרונות נוגע לעלייה בשימוש בצנתורים ככלי לטיפול בחולי לב, תוך החלפת ניתוחי המעקפים ההרואיים שבוצעו בעבר וקרדיולוגים המבצעים צנתורים זוכים ביוקרה גוברת.
כיום ברוב התקפי הלב מופנים הנפגעים לטיפול באמצעות צנתור, אולם במצבים מסוימים – כשהתועלת גוברת על הסיכון – מופנים הנפגעים לניתוח מעקפים, בעיקר כשמאובחנות חסימות במספר עורקים, כשמדובר בחסימות מורכבות או כשהאירוע נגרם ממעורבות בחסימת העורק השמאלי הראשי של הלב, ובמצבים אלו הסיכון הכרוך בצנתור גבוה מזה של ניתוח מעקפים.
כיום קיימים מרכזים רפואיים שבהם נוצרים צוותים רב מקצועיים בהם משתפים פעולה מנתחי לב וקרדיולוגים בהחלטה האם לבצע צנתור או ניתוח מעקפים בחולים שנפגעו מאירוע לבבי וקיים אף דגם של חדרי טיפולים היברידיים שבהם משתפים פעולה שני המקצועות הרפואיים בביצוע פעולות משולבות בנפגעים.
בהחלטה האם מומלץ על ניתוח מעקפים נכללים מספר שיקולים רפואיים: נוכחות וחומרת תסמיני טרשת העורקים, החומרה והמיקום של החסימה בכלי הדם, התגובה לטיפולים אחרים – לרבות שינויים באורח חיים וטיפול תרופתי, איכות החיים וסיבוכים רפואיים נלווים. שיקולים נוספים כוללים את ההיסטוריה הרפואית של המטופל – ובייחוד מחלות לב וניתוחים שעבר, גיל ומצב הבריאות הכולל וההיסטוריה המשפחתית של מחלות לב.
לפני ההחלטה על ניתוח מעקפים, מבוצעת לרוב בדיקה רפואית לתפקוד הלב, הריאות והדופק וכן נבדקת חומרת תסמינים של חסימות בכלי הדם – לרבות כאבים בחזה (אנגינה פקטוריס). ברוב המקרים נדרשים המועמדים לניתוח לעבור בדיקות הדמיה לכלי הדם המוליכים ללב, כדי לזהות חסימות ופגיעות לבביות ובדיקות נוספות.
הכנה לניתוח מעקפים
לפני ביצוע ניתוח מעקפים נדרשות מספר בדיקות מרכזיות להערכה תפקוד הלב:
אק"ג: בדיקת אק"ג (אלקטרוקרדיוגרם) מאפשרת להקליט את הפעילות החשמלית של הלב ולהעריך כמה מהר הלב פועם ואת קצב פעימותיו. הבדיקה מזהה אותות חשמלים העוברים בכל אחד מחללי הלב, ויכולה להעיד על נזק לבבי על רקע טרשת עורקים או התקף לב קודם.
אקו לב: בדיקת אקו לב (אלקטרוקרדיוגרפיה) היא בדיקת אולטרה סאונד שמבוצעת באמצעות גלי קול ובוחנת את תפקוד הלב וחלליו, וכן אומדת את מבנה הלב ומימדיו. בדיקת אקו לב מצביעה על איזורים עם זרימת דם נמוכה בלב ואזורים בהם שריר הלב אינו מתכווץ כהלכה ושבהם יש פגיעה בשריר הלב שהובילה לכשלים בזרימת הדם. לזיהוי טרשת עורקים ואיפיונה – מבוצעת לרוב בדיקת אקו לב במאמץ.
בדיקת מאמץ: בדיקת מאמץ מבוצעת כדי להעריך את פעילות הלב תחת מאמץ, ונדרשת כהערכה מקדימה לפני ניתוח מעקפים. במידה והמועמד לניתוח אינו יכול לבצע פעילות גופנית, הנדרשת במסגרת הבדיקה, ניתנות לו תרופות הפועלות להעלאת קצב הלב. שיטות הדמיה שונות משמשות לקריאת הפעילות הלבבית תחת מאמץ, לרבות אולטרה סאונד (אקו לב במאמץ), או סריקה מסוג PET של הלב.
צנתור לב אבחנתי: בדיקה נוספת המבוצעת בשלב הערכת תפקוד הלב, לפני החלטה על ביצוע ניתוח מעקפים – היא בדיקת צנתור אבחנתי (אנגיוגרפיה לבבית), שבמהלכה נעשה שימוש בחומר צבע ובמכשיר רנטגן כדי לבחון את פנים עורקי הלב. במהלך הבדיקה מוחדר צנתר גמיש לכלי הדם ודרכו מוזרם חומר הצבע לצורך ההדמיה. ההדמיה מאפשרת לעקוב אחר זרימת הדם דרך כלי הדם והלב ומסייעת לאתר חסימות שעלולות להוביל להתקף לב.
בהכנה לניתוח מעקפים מותאמות לעתים תרופות לשיפור זרימת הדם, לרבות תרופות להורדת כולסטרול ממשפחת הסטטינים ותרופות להורדת לחץ דם. לפני ניתוח המעקפים מכוונים המטופלים להפסיק לעשן, וכן לבצע התאמות במשטר התזונה וטיפול תרופתי קבוע.
החלמה מניתוח מעקפים
ההחלמה מניתוח מעקפים דורשת לרוב אשפוז של 2-1 ימים ביחידה לטיפול נמרץ, במהלכו מנוטרים בקביעות פעילות הלב, לחץ הדם ורמות החמצן. האשפוז דורש החדרת צינורית לווריד (צינור ורידי מרכזי) להחדרת תרופות לחיזוק שריר הלב – כגון אדרנלין, נוראדרנלין, דובוטרקס או דופמין, קטטר לניקוז השתן, צינורית לניקוז נוזלים מבית החזה וזונדה דרך האף לניקוז אוויר והפרשות מהתריסריון. לעתים יש גם צורך במסיכת אף לנשימה או צינורית הנשמה ובקוצב לב זמני (חוטי קוצב אפיקרדיאליים) המוצמד לבית החזה או לבטן ומסייע בשליטה על פעימות הלב, עד שהלב חוזר לפעילות סדירה. כמו כן מומלץ לעתים על לבישת גרבי לחץ ברגליים לשימור זרימת דם תקינה. לאחר אשפוז בטיפול נמרץ נדרשים 5-3 ימי אשפוז נוספים ביחידת ביניים או במחלקה פנימית לפני השחרור הביתה.
לאחר שמשוחרר המנותח לביתו, עליו להתייחס לתופעות לוואי אפשריות של הניתוח, ולפנות לעזרה רפואית בעת הצורך. תופעות קלות שחולפות לרוב תוך 6-4 שבועות כוללות אי נוחות כללית, נפיחות באזור ממנו הוסרו כלי דם לצורך ביצוע המעקפים, כאבי שרירים, עייפות, הפרעות שינה, אובדן תיאבון, עצירות וכאבים בחזה באזור בו בוצעה פתיחת בית החזה. ניתוחי מעקפים בשיטות מיוחדות – ניתוחי OPCAB, MIDCAB וניתוחים רובוטיים – מקצרים את משכן של תופעות אלה. לרוב ניתן לשוב לעבודה כחודש וחצי לאחר הניתוח, כשבחלק מהמקרים נדרשות התאמות כדי להקל במאמץ הפיזי.
לאחר הניתוח נדרש ביצוע בדיקות מעקב תקופתיות לתפקוד הלב וכלי הדם, לרבות בדיקות לב אבחנתיות שונות, שינויים באורח החיים – לרבות אימוץ אורח חיים בריא, הפסקת עישון, התאמות תזונתיות וביצוע פעילות גופנית באופן סדיר.
חולים שעוברים ניתוח מעקפים מופנים בחלקם לתכנית לשיקום לב, לפי נתוני האיגוד הקרדיולוגי כ-18% עד 22% מהמנותחים בישראל, הכוללת שיקום ראשוני בבית מלון בפיקוח רפואי צמוד ושיקום המשכי בחדר כושר שיקומי.
לאחר ניתוח מעקפים יש ליטול לכל החיים אספירין לדילול הדם ולמניעת סתימת המעקפים. כמו כן, למרבית המנותחים מומלצת נטילה קבועה של סטטינים, חוסמי בטא – כשיש צורך בהאטת דופק הלב ובמקרה הצורך תרופות להורדת לחץ הדם ותרופות לסוכרת.
סיכונים בניתוח מעקפים
כמו כל ניתוח, גם ניתוח מעקפים כרוך בסיכונים שונים. הסיכונים העיקריים כוללים:
זיהומים וחום: זיהומים לאחר הניתוח עשויים להיות שטחיים ולהתבטא באודם, הפרשות מהצלקת הניתוחית וחום גבוה, ומטופלים באנטיביוטיקה ושטיפה בסבון אנטיספטי. זיהום עמוק שמתפתח בקרב 1% עד 3% מהמנותחים עלול להתפשט מתחת לעצם בית החזה, לרבות באזור מיצר הלב (מדיאסטיניטיס), ומהווה מצב חירום רפואי. זיהום שכזה מחייב אשפוז מיידי ומתן טיפול אנטיביוטי תוך ורידי למספר שבועות, ולעתים אף נדרשת פתיחה של הפצע וניקויו וניתוח נוסף לסגירתו. טיפולים בזרקת מאקרופאגים (מוצרי דם) וטיפולים בוואקום מזרזים את הריפוי.
דימומים: דימומים שכיחים לאחר ניתוח מעקפים, אולם במידה וישנם סימנים לדימום מסיבי - המאופיין בחוסר יציבות בלחץ הדם, הדופק ותפוקת השתן - לעתים יש צורך בניתוח חוזר לאיתור מקור הדימום או טיפול בטסיות דם ונוגדי קרישה, להפסקת הדימום.
תגובות אלרגיות לחומרי ההרדמה.
כאבים.
הפרעות בקצב הלב: הפרעות קצב שכיחות ביממה לאחר ניתוח מעקפים, ולרוב חולפות לאחר איזון המלחים בדם. כמו כן, ביום השלישי לאחר הניתוח מתפתח בקרב כשליש מהמנותחים פרפור עליות – הפרעת קצב שפירה הניתנת לטיפול באמצעות תרופות וחולפת לרוב תוך יממה. הפרעות קצב חריפות בימים הראשונים לאחר הניתוח - לרבות פרפור חדרים ודום לב - מחייבות החדרת קוצב לב.
דלקת באזור הלב והריאות: סיבוך נוסף היא דלקת באזור הלב והריאות המאופיינת לרוב בחום גבוה, כאבים בחזה, חוסר נוחות ואובדן תיאבון. סיבוך זה נגרם בעיקר בניתוחים פתוחים המערבים פתיחה של בית החזה. לעתים הדלקת חולפת מעצמה, אולם לעתים היא גורמת להצטברות נוזלים סביב הלב הדורשים טיפול רפואי התערבותי לניקוזם.
בלבול ואובדן זיכרון קל: הנטייה לירידה קוגניטיבית לאחר הניתוח מאפיינת יותר חולים מבוגרים ונשים, ולרוב משתפרת בחלוף חצי שנה עד שנה מהניתוח.
שבץ מוחי: 2% עד 4% מאלו העוברים ניתוח מעקפים עוברים אירועים מוחיים על רקע קריש שנותר ממשקעי כולסטרול וסידן שבדפנות כלי הדם. אירוע שכזה עשוי להיות קל אך גם עלול להיות קשה, והסיכון לאירוע עולה בקרב מנותחים מבוגרים מעל גיל 80, חולים עם משקעים בעורקי התרדמה ומנותחים שעברו אירוע מוחי בעבר.
התמותה בעקבות ניתוח מעקפים נאמדת בכ-1% עד 4% מהמנותחים, כשהסיכון גבוה בעיקר בקרב מנותחים מבוגרים עם מחלות רקע רבות.
עדכון אחרון: יוני 2017

